在体外受精-胚胎移植技术(in vitro fertilization-embryo transfer,IVF-ET)中,第3天卵裂期优质胚胎较非优质胚胎而言,被预测为发育潜能和种植率高的胚胎,是可用胚胎的重要组成部分[1]。目前,国内外很多胚胎实验室仍然通过传统形态学评分挑选最优胚胎进行卵裂期胚胎移植或冷冻[2],妊娠率可达到40%~60%。然而,并不是所有患者在卵裂期均有优质胚胎。目前,对胚胎发育过程知之甚少,当前应用的胚胎形态学评分方法并不能完全预测胚胎的发育潜能[3],部分评为非优质的胚胎也能获得健康活产,直接丢弃会造成胚胎资源的极大浪费。有报道称[4],将非优质卵裂期胚胎进行囊胚培养能够改善临床结局,但延长体外培养时间增加取消周期率,将消耗这部分患者更多的时间、精力和金钱。如何预测患者卵裂期是否有可用胚胎,如何为卵裂期无优质胚胎的患者选择合适的下一步治疗方案是值得探讨的问题。本研究对广西壮族自治区生殖医院2017年7月—2020年10月因不孕症行IVF-ET助孕,其中卵裂期无优质胚胎的病例进行回顾性分析,试图为卵裂期无优质胚胎的患者寻找合适的下一步治疗方案,为临床治疗提供一些理论依据。
对象与方法
1.研究对象:回顾性分析2017年7月—2020年10月在广西壮族自治区生殖医院因不孕症行常规IVF/卵胞浆内单精子注射(intracytoplasmic sperm injection,ICSI)助孕的病例,排除自然周期和补救性ICSI病例,有正常胚胎且卵裂期无优质胚胎病例1 623例,对病例在卵裂期是否有可用胚胎、行囊胚培养成功与否进行基线资料和相关因素分析。
2.治疗方案:根据患者年龄、激素水平及卵巢功能等基础资料选择相应的促排卵方案,当患者至少2枚卵泡直径≥18 mm或3枚卵泡直径≥17 mm时,给予注射用重组人绒促性素(默克雪兰诺,意大利)0.25 ug皮下注射和人绒毛膜促性腺激素(human chorionic gonadotrophin,hCG,珠海丽珠)4 000 U肌肉注射扳机,扳机后34~37 h在 B超引导下经阴道穿刺取卵。
根据精子情况行IVF/ICSI方式受精,受精后胚胎转移至预平衡的卵裂期培养液(Quinn′s,SAGE,美国)中,置于37 ℃和5% CO2,5% O2培养箱中培养。根据ESHRE共识[5]对胚胎进行评估,受精16~18 h后进行原核评估,2个原核为正常受精,未见原核(后期继续发育的胚胎)、1个原核、≥3个原核为异常受精;第3天(67~69 h)进行卵裂期胚胎评估,正常受精发育而来的为正常胚胎,异常受精发育而来的为异常受精胚胎;对行囊胚培养的胚胎于第3天更换预平衡的囊胚培养液(Quinn′s,SAGE,美国)继续培养,第5~7天(116/140/164±2 h)观察囊胚形成情况。
对卵裂期胚胎评分参照本文作者阮秋燕等之前发表的文章[6],优质胚胎定义为正常受精的胚胎,细胞数≥6,评分1/2级为优质胚胎;将3/4级胚胎定义为非优质胚胎。根据第3天胚胎情况,将卵裂球数≥4且3级(含3级)以上胚胎视为可用胚胎,结合临床情况将胚胎进行移植/冷冻/行囊胚培养,将4级胚胎视为不可用胚胎。在囊胚阶段,根据Gardner分类法[7]评估囊胚质量,该评分考虑了囊胚扩张等级以及内细胞团(inner cell mass,ICM)和滋养层(trophoderm,TE)的质量。3期以上(含3期),ICM和TE至少评为一个B级或以上时为可用囊胚。
3.胚胎玻璃化冷冻与复苏:胚胎玻璃化冷冻/复苏采用日本加藤玻璃化冷冻/复苏试剂及载体(Kitazato公司),冷冻与解冻方法如公方强等所述[8],冷冻时将胚胎从培养液中转移到平衡液BS中10~15 min,将平衡好的胚胎转移到冷冻液VS中,60 s内将胚胎装载到载体前端并投入液氮中。解冻时,将要解冻的胚胎载体从液氮中快速取出,将载体前端尽快浸入37 ℃的解冻液TS1 1 min,然后依次转移到稀释液TS2 3 min,洗液WS1和洗液WS2各5 min,随后将胚胎移入预平衡的囊胚培养液中,置于37 ℃、5% CO2、5% O2的培养箱中等待移植。
4.胚胎移植:(1)新鲜周期移植。取卵术后第3天或第5~6天,选择卵裂期胚胎或囊胚移植,取卵当日根据不同促排卵方案使用黄体酮胶囊(50 mg,浙江仙琚)和黄体酮软胶囊(安琪坦,BESINS)给予黄体支持。(2)冻融周期移植。参考王安然等的内膜准备方案[9],根据患者月经和排卵情况,采用自然周期或人工周期进行处理,在黄体酮转化的第5天进行胚胎移植。移植时,胚胎在超声引导下进行宫内移植,移植后持续进行黄体支持至妊娠8~10周。
5.临床结局:移植后28~30 d行超声检查有孕囊及原始心管搏动者即为临床妊娠,妊娠≥28周产下存活婴儿为活产。活产率=活产例数/临床妊娠例数×100%,临床妊娠率=临床妊娠例数/移植例数×100%,流产率=流产例数/临床妊娠例数×100%。
6.分组:将卵裂期无优质胚胎的病例分为无可用胚胎组(119例)和有可用胚胎组(包含卵裂期冷冻6例、卵裂期移植189例,行囊胚培养1 309例,共1 504例),将有可用胚胎组行囊胚培养的1 309例进一步分为无可用囊胚形成组(558例)和有可用囊胚形成组(751例)。
7.评估指标:分别比较无可用胚胎组和有可用胚胎组、无可用囊胚形成组和有可用囊胚形成组患者的年龄、体重指数(body mass index,BMI)、基础卵泡刺激素(basic follicle stimulating hormone,bFSH)、基础黄体生成素(basic luteinizing hormone,bLH)、基础雌二醇(basic estradiol,bE2),不孕年限,促性腺激素(gonadotropin,Gn)用量,Gn使用天数,hCG日LH,hCG日E2,hCG日孕酮(progesterone,P)、获卵数是否有差异,进一步分析影响患者卵裂期有无可用胚胎的因素,筛选影响行囊胚培养患者形成可用囊胚的关键因素,分析不同治疗方式对患者临床结局的影响。
8.统计学处理:符合正态分布的计量资料采用均值±标准差的形式描述,不符合正态分布的计量资料表示为中位数(四分位间距)[M(P25,P75)],计数资料采用百分比进行描述。统计分析使用SPSS 26.0软件完成,符合正态分布的计量资料两组间比较采用2个独立样本t检验,不符合正态分布的计量资料两组间比较采用2个独立样本的非参数检验方法Mann-Whitney U检验,计数资料组间采用卡方检验。探讨二分类结局指标的相关因素时,采用Logistic回归分析进行多元因素分析,P<0.05为差异有统计学意义。
结果
1.卵裂期无优质胚胎病例有无可用胚胎的相关因素分析:(1)卵裂期无可用胚胎和有可用胚胎患者的基线资料比较。比较卵裂期无可用胚胎组和有可用胚胎组的基线资料,发现无可用胚胎组的bFSH、bFSH/bLH显著高于有可用胚胎组(P<0.05);有可用胚胎组平均bLH、hCG日E2、获卵数显著高于无可用胚胎组(P<0.05);其余指标组间差异没有统计学意义。见表1。
表1 卵裂期无可用胚胎和有可用胚胎患者的基线资料比较
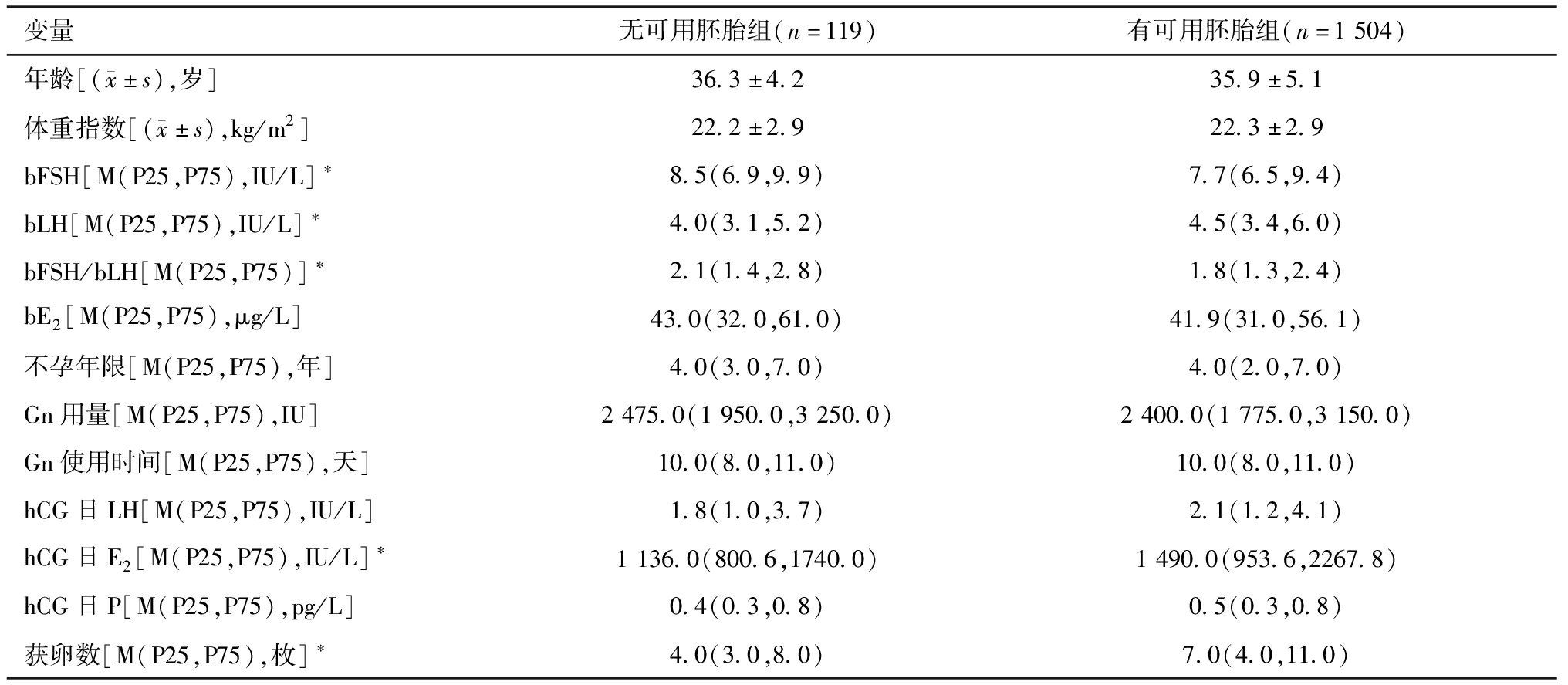
变量无可用胚胎组(n=119)有可用胚胎组(n=1504)年龄[( x±s),岁]36.3±4.235.9±5.1体重指数[( x±s),kg/m2]22.2±2.922.3±2.9bFSH[M(P25,P75),IU/L]∗8.5(6.9,9.9)7.7(6.5,9.4)bLH[M(P25,P75),IU/L]∗4.0(3.1,5.2)4.5(3.4,6.0)bFSH/bLH[M(P25,P75)]∗2.1(1.4,2.8)1.8(1.3,2.4)bE2[M(P25,P75),μg/L]43.0(32.0,61.0)41.9(31.0,56.1)不孕年限[M(P25,P75),年]4.0(3.0,7.0)4.0(2.0,7.0)Gn用量[M(P25,P75),IU]2475.0(1950.0,3250.0)2400.0(1775.0,3150.0)Gn使用时间[M(P25,P75),天]10.0(8.0,11.0)10.0(8.0,11.0)hCG日LH[M(P25,P75),IU/L]1.8(1.0,3.7)2.1(1.2,4.1)hCG日E2[M(P25,P75),IU/L]∗1136.0(800.6,1740.0)1490.0(953.6,2267.8)hCG日P[M(P25,P75),pg/L]0.4(0.3,0.8)0.5(0.3,0.8)获卵数[M(P25,P75),枚]∗4.0(3.0,8.0)7.0(4.0,11.0)
*P<0.05
(2)卵裂期有可用胚胎多因素分析。进一步将bFSH、bLH、bFSH/bLH、hCG日E2和获卵数纳入二元Logistic回归方程,运用有条件前进法,结果发现,bFSH/bLH比值低是卵裂期有可用胚胎的保护因素,获卵数少是卵裂期有可用胚胎的危险因素,见表2。
表2 卵裂期有可用胚胎多因素Logistic回归分析
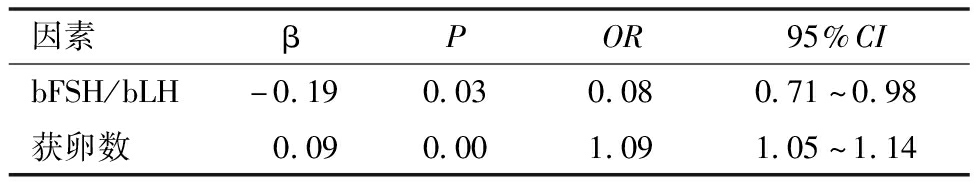
因素βPOR95%CIbFSH/bLH-0.190.030.080.71^0.98获卵数 0.090.001.091.05^1.14
2.卵裂期无优质胚胎病例行囊胚培养有无可用囊胚形成的相关因素分析:(1)无可用囊胚形成组和有可用囊胚形成组患者的基线资料比较。比较行囊胚培养的病例,无可用囊胚形成组和有可用囊胚形成组的基线资料发现(见表3),无可用囊胚形成组年龄、bFSH、bFSH/bLH、不孕年限、Gn用量,hCG日LH显著高于有可用囊胚形成组(P<0.05),有可用囊胚形成组hCG日E2、hCG日P和获卵数显著高于无可用囊胚形成组(P<0.05),其余指标组间差异没有统计学意义。
表3 无可用囊胚形成组和有可用囊胚形成组基线资料比较
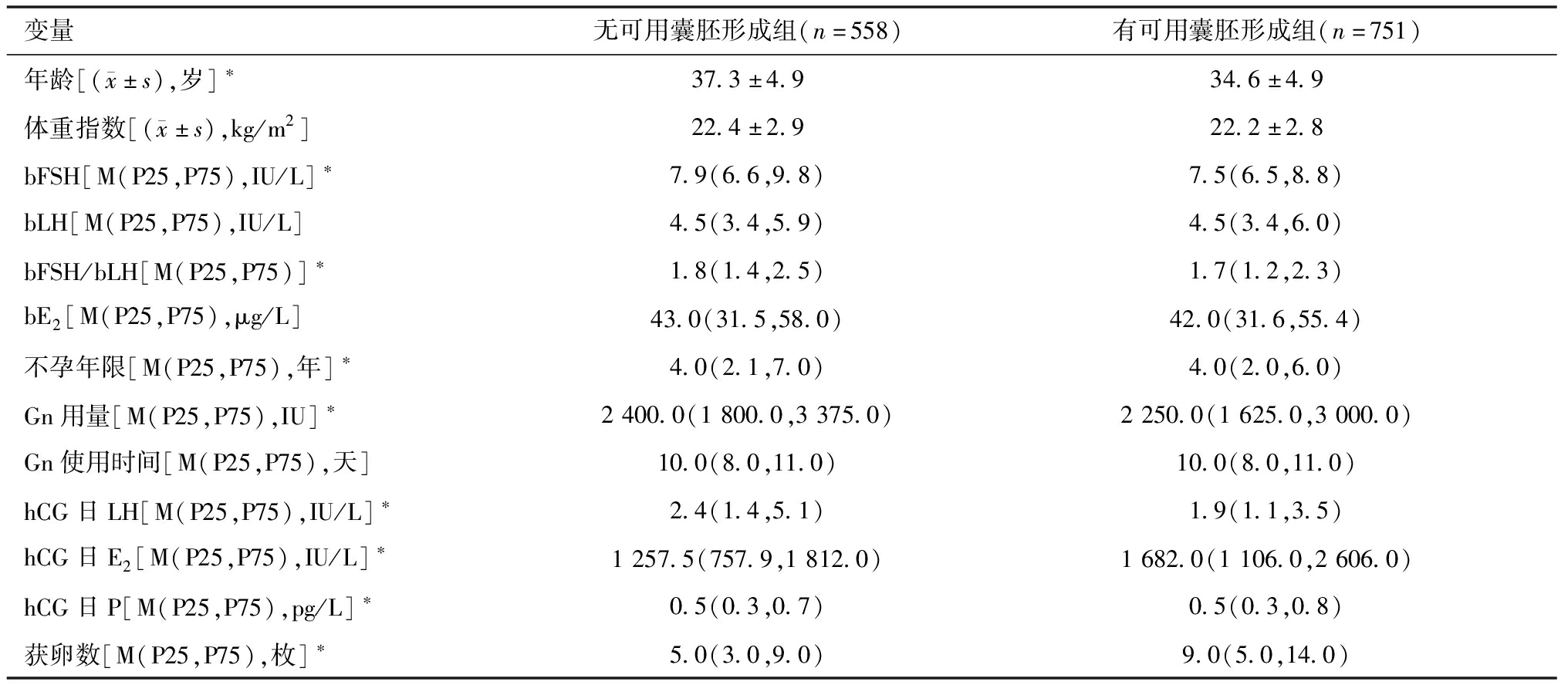
变量无可用囊胚形成组(n=558)有可用囊胚形成组(n=751)年龄[( x±s),岁]∗37.3±4.934.6±4.9体重指数[( x±s),kg/m2]22.4±2.922.2±2.8bFSH[M(P25,P75),IU/L]∗7.9(6.6,9.8)7.5(6.5,8.8)bLH[M(P25,P75),IU/L]4.5(3.4,5.9)4.5(3.4,6.0)bFSH/bLH[M(P25,P75)]∗1.8(1.4,2.5)1.7(1.2,2.3)bE2[M(P25,P75),μg/L]43.0(31.5,58.0)42.0(31.6,55.4)不孕年限[M(P25,P75),年]∗4.0(2.1,7.0)4.0(2.0,6.0)Gn用量[M(P25,P75),IU]∗2400.0(1800.0,3375.0)2250.0(1625.0,3000.0)Gn使用时间[M(P25,P75),天]10.0(8.0,11.0)10.0(8.0,11.0)hCG日LH[M(P25,P75),IU/L]∗2.4(1.4,5.1)1.9(1.1,3.5)hCG日E2[M(P25,P75),IU/L]∗1257.5(757.9,1812.0)1682.0(1106.0,2606.0)hCG日P[M(P25,P75),pg/L]∗0.5(0.3,0.7)0.5(0.3,0.8)获卵数[M(P25,P75),枚]∗5.0(3.0,9.0)9.0(5.0,14.0)
*P<0.05
(2)有可用囊胚形成的多因素分析。进一步将年龄、bFSH、bFSH/bLH、不孕年限、Gn用量、hCG日LH、hCG日E2、hCG日P和获卵数纳入二元Logistic回归方程,运用有条件前进法,结果发现,年龄小和不孕年限短是形成可用囊胚的保护因素,获卵数少是形成可用囊胚的危险因素。见表4。
表4 囊胚培养形成可用囊胚多因素Logistic回归分析
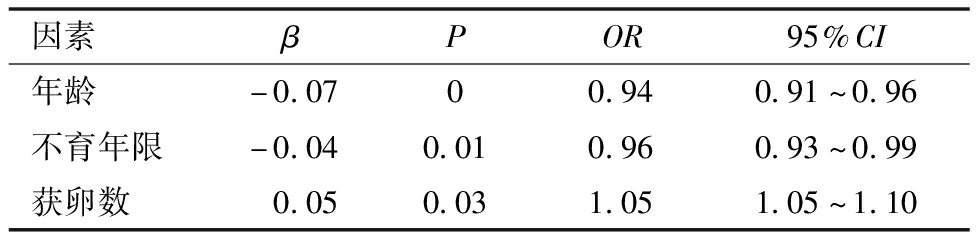
因素βPOR95%CI年龄-0.0700.940.91^0.96不育年限-0.040.010.960.93^0.99获卵数 0.050.031.051.05^1.10
3.不同治疗策略对妊娠结局的影响:如表5,在卵裂期无优质胚胎且有可用胚胎的1 503周期中,新鲜周期卵裂期胚胎移植获得14.8%(28/189)的临床妊娠率,冻融卵裂期胚胎移植5例均未妊娠。1 309周期行囊胚培养中,有57.4%周期(751/1 309)能够形成可用囊胚用于移植,有42.6%(558/1 309)的周期在囊胚培养中因未形成可用囊胚而取消周期。新鲜周期囊胚移植获得31.4%(162/516)的临床妊娠率,显著高于卵裂期胚胎移植的临床妊娠率(P<0.05);冻融囊胚移植获得47.5%(121/255)的临床妊娠率,显著高于新鲜周期卵裂期移植和囊胚移植(P<0.05)。新鲜周期卵裂期移植/囊胚移植的流产率和活产率高于冻融囊胚移植,但差异没有统计学意义。
表5 卵裂期无优质胚胎病例进一步治疗的结果分析
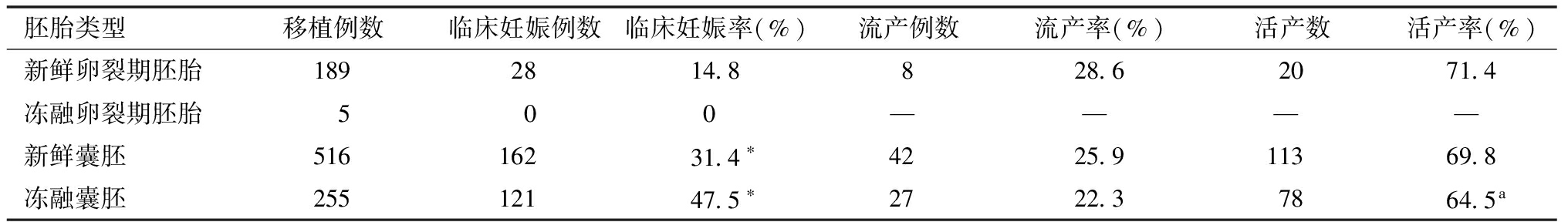
胚胎类型移植例数临床妊娠例数临床妊娠率(%)流产例数流产率(%)活产数活产率(%)新鲜卵裂期胚胎1892814.8828.62071.4冻融卵裂期胚胎500————新鲜囊胚51616231.4∗4225.911369.8冻融囊胚25512147.5∗2722.37864.5a
*P<0.05;a有6例在持续妊娠
讨论
在临床上,年龄、bFSH、bLH、bE2等指标均可用来评估卵巢储备功能,这些指标与患者在该周期获得可用胚胎的相关性仍不明确。研究表明,生育能力随着女性年龄的增加而下降,35岁是分水岭,35岁后卵巢储备急剧减少,由衰老而导致卵母细胞线粒体活性下降、纺锤体老化和非整倍体发生率增加,导致卵子质量和整倍体率急剧下降,从而导致流产率、胚胎停育、死产几率逐渐升高[10]。在IVF治疗过程中,年龄是妊娠结局的最佳预测因素[11]。本研究中,无可用胚胎组和有可用胚胎组患者平均年龄均大于35岁,且无可用囊胚形成组年龄显著高于有可用囊胚形成组,进一步通过二元Logistic回归分析,年龄小是囊胚培养成功的保护因素之一,说明年龄是影响胚胎发育潜能的关键因素,年龄较小可增加形成可用囊胚的几率。
根据“两细胞-两促性腺激素”学说[12],FSH和LH在卵泡发育过程中呈动态平衡,共同作用促进卵泡成熟,刺激雌激素分泌和排卵。FSH主要刺激卵泡的生长和发育,下丘脑-垂体-卵巢轴的激素反馈机制在卵巢功能衰退时发生作用,导致FSH/LH水平进一步上升,导致女性生育力下降。Noci等[13]认为垂体LH的稳态分泌是优势卵泡选择和发育至排卵前卵泡所必需的,一定浓度的bLH是卵泡募集所必需的,bLH低下可导致卵泡膜细胞产生雄激素减少,颗粒细胞的FSH受体生成减少,对促排反应下降。有研究显示,bFSH ≥10 U/L预示卵巢储备下降,bFSH≥25 U/L时妊娠率极低[12];但也有研究表明,单一指标FSH对IVF妊娠结局预测有限[14]。于春梅等[15]研究表明,在卵巢功能下降初期FSH较LH升高更早,使FSH/LH比值明显上升。Liu等[16]发现bFSH/bLH≥2的患者获卵数、临床妊娠率与持续妊娠率均显著下降,周期取消率升高。获卵数的多少是一个IVF周期成功的关键因素之一。林锦丽等[17]研究发现,获卵数在10~15个之间时活产率最佳,获卵数<5枚可能反映患者卵巢储备功能低下对妊娠结局不利。本研究中,无可用胚胎组/无可用囊胚形成组bFSH显著高于有可用胚胎组/有可用囊胚形成组,bLH则是有可用胚胎组显著高于无可用胚胎组;无可用胚胎组/无可用囊胚形成组的bFSH/bLH值显著高于有可用胚胎组/有可用囊胚形成组,有可用胚胎组/有可用囊胚形成组获卵数均显著高于无可用胚胎组/无可用囊胚形成组,与之前研究结果相似。通过二元Logistic回归分析,bFSH/bLH比值低是有可用胚胎发生的保护因素,获卵数少是有可用胚胎发生的危险因素,说明卵巢储备功能的下降是影响获卵数和胚胎质量的关键因素,进一步说明bFSH/bLH值比单一bFSH、bLH指标更敏感,可预测患者卵巢储备功能和胚胎发育潜能,bFSH/bLH值较低利于可用胚胎的形成,获卵数少不利于可用胚胎的形成。
本研究发现,无可用胚胎组和无可用囊胚形成组的不孕年限显著高于有可用胚胎组和有可用囊胚形成组,其中不孕年限短是有可用囊胚形成的保护因素之一,不孕年限较短可增加形成可用囊胚的几率。随着患者不孕年限的增加,可能是导致不孕疾病的多年恶化,对患者的心理状况、婚姻调适和社会支持均有累积式负面影响,随着年龄增加女性对妊娠的渴望越强,会在一定程度上引起机体激素水平的改变,对身体机能特别是子宫机能造成负面影响,影响了卵巢储备和卵子质量进而影响妊娠结局。适当的心理干预和治疗,最大限度减轻女性的心理压力,提升心理健康水平,可能有助于辅助生殖助孕[18]。
对于卵裂期无优质胚胎的病例,临床上常有以下几种处理方式,即胚胎质量差丢弃、移植或继续培养形成可用囊胚后移植、无可用囊胚形成则取消周期。胚胎发育是一个连续的、逐渐变化的过程,随时间推移其呈现不同形态,传统的胚胎形态学评分法选取胚胎发育特定的时间点对胚胎进行评估,收集到的有关胚胎发育信息有限,并不能完全预测胚胎发育潜能。形态学评分受各实验室的评分标准以及胚胎观察者主观性影响,导致胚胎去向变异性较大。胚胎行囊胚培养是辅助生殖实验室技术又一突破,延长胚胎培养时间使胚胎进一步自我筛选,卵裂期胚胎基因组激活,越过胚胎发育的门槛[19],淘汰发育潜能低下、染色体异常的胚胎。囊胚移植较卵裂期胚胎移植而言,囊胚与子宫内膜同步性更好,移植后拥有更高妊娠率和活产率,是提高胚胎种植率、降低多胎妊娠的重要方法之一[20]。Du等[20]报道将非优质胚胎延长体外培养至第5~7 d,移植可用囊胚可获得不错的临床妊娠率和活产率;但有研究称,卵裂期非优质胚胎发育而来的囊胚,相较优质胚胎来源的囊胚流产率高[21]。这些相矛盾的观点进一步说明目前的胚胎形态学评分并不能完全预测胚胎发育潜能。
本研究对卵裂期均无优质胚胎且行囊胚培养的周期进行分析,有57.4%周期能够形成可用囊胚,移植后能够获得较高的妊娠率,和可接受的流产率和活产率,与李宜学等[4]研究结果相似,说明形态学评分低估了部分胚胎的发育潜能。本研究中,有42.6%的周期在囊胚培养中因未形成可用囊胚而取消周期。目前的胚胎体外培养条件,可能不适合部分患者的胚胎发育至囊胚,故而并非所有患者都适合囊胚培养策略,须进一步筛选出患者条件,给予适宜的治疗方案,减少无谓花费和时间,使患者收益最大化。对于卵裂期没有可用胚胎和养囊胚失败的患者,均为低卵巢储备人群,拥有更高的年龄、bFSH/bLH和不孕年限,在助孕过程需要更多Gn用量,获卵数明显下降,胚胎质量低下。对这部分患者采用温和刺激方案增加取卵周期数,积攒胚胎可能获得健康活产的一种方法[22]。而对于较年轻的患者,可以考虑行囊胚培养进一步筛选最具发育潜能的胚胎,形成可用囊胚后移植有助于提高妊娠结局。
结论
对于卵裂期无优质胚胎的患者,bFSH/bLH比值低是有可用胚胎的保护因素,获卵数少是有可用胚胎的危险因素;年龄小、不孕年限短是行囊胚培养有可用囊胚形成的保护因素,获卵数少是行囊胚培养有可用囊胚形成的危险因素,囊胚培养将增加周期取消率。对于年纪较轻、获卵数较多且不孕年限较短,延长培养时间形成可用囊胚进行冻融囊胚移植,能够改善这部分患者的妊娠结局。
1 方璐,黄亚,徐杰,等.D3胚胎形态学评分对单囊胚冻融移植周期临床结局的影响.生殖医学杂志,2021,30:1300-1306.
2 Yang SH,Wu CH,Chen YC,et al.Effect of morphokinetics and morphological dynamics of cleavage stage on embryo developmental potential:A time-lapse study.Taiwan J Obstet Gynecol,2018,57:76-82.
3 石玉华,王秋敏,戚丹.辅助生殖技术前沿研究热点及进展.山东大学学报(医学版),2021,59:97-102.
4 李宜学,郭剑,宁艳春,等.低评分胚胎在卵裂期及囊胚期移植的结局分析.实用临床医药杂志,2016,20:90-92.
5 Balaban B,Brison D,Calderón G,et al.The Istanbul consensus workshop on embryo assessment:Proceedings of an expert meeting.Hum Reprod,2011,26:1270-1283.
6 阮秋燕,唐秀法,公方强,等.冻融移植胚胎培养第7天囊胚成功获得活产1例.广西医学,2020,42:93-94,98.
7 Gardner DK,Lane M,Stevens J,et al.Blastocyst score affects implantation and pregnancy outcome:towards a single blastocyst transfer.Fertil Steril,2000,73:1155-1158.
8 公方强,牛向丽,禤丽,等.玻璃化冻融不同时期胚胎移植后临床妊娠结局分析.中国妇幼保健,2015,30:6287-6289.
9 王安然,周莉,莫似恩,等.不同内膜准备方案对剖宫产术后患者冻融囊胚移植周期临床结局的影响.中国计划生育和妇产科,2020,12:17-21.
10 Baird DT,Collins J,Egozcue J,et al.Fertility and ageing.Hum Reprod Update,2005,11:261-276.
11 Cimadomo D,Fabozzi G,Vaiarelli A,et al.Impact of Maternal Age on Oocyte and Embryo Competence.Front Endocrinol(Lausanne),2018,9:327.
12 赵雪含,杨菁,吴庚香.基础FSH/LH比值与高孕激素状态下促排卵结局相关性研究.中国优生与遗传杂志,2019,27:507-509.
13 Noci I,Biagiotti R,Maggi M,et al.Low day 3 luteinizing hormone values are predictive of reduced response to ovarian stimulation.Hum Reprod,1998,13:531-534.
14 陈昌钊,吴汤娜,符叶柳,等.女性基础性激素、抗苗勒管激素水平联合经阴道三维超声在卵巢储备功能评估中的作用.中华医学超声杂志(电子版),2020,17:1208-1212.
15 于春梅,戴秀亮,曹芳,等.PPOS方案对基础FSH/LH不同的卵巢功能减退患者IVF-ET结局的研究.重庆医学,2019,48:2562-2565.
16 Liu KE,Greenblatt EM.Elevated day 3 follicle-stimulating hormone/luteinizing hormone ratio >or= 2 is associated with higher rates of cancellation in in vitro fertilization-embryo transfer cycles.Fertil Steril,2008,90:297-301.
17 林锦丽,张林昊.获卵数目对辅助生殖结局的影响分析.中国妇幼保健,2018,33:3262-3265.
18 闫虹,吕玉珍,王娟,等.冷冻胚胎移植女性妊娠结局的影响因素.临床医学,2021,41:24-26.
19 Levi-Setti PE,Cirillo F,Smeraldi A,et al.No advantage of fresh blastocyst versus cleavage stage embryo transfer in women under the age of 39:a randomized controlled study.J Assist Reprod Genet,2018,35:457-465.
20 Du T,Wang Y,Fan Y,et al.Fertility and neonatal outcomes of embryos achieving blastulation on Day 7:are they of clinical value.Hum Reprod,2018,33:1038-1051.
21 Xia L,Zhao S,Xu H,et al.Miscarriage Rate Is High With Frozen-Thawed Blastocysts Arising From Poor-Quality Cleavage Stage Embryos.Front Endocrinol(Lausanne),2020,11:561085.
22 苏琼,伍琼芳,田莉峰,等.高龄患者体外受精-胚胎移植(IVF-ET)不同促排卵方案的临床分析.江西医药,2014:723-725.