·妇儿临床·
孕产妇作为医疗群体中的特殊人群,针对其采取的所有医疗措施均受到高度关注。随着异体输血的安全问题及我国血源供需矛盾日益突出,预存式自体输血(preoperative autologous blood donation,PABD)在产科逐步应用。已有诸多研究[1-4]证实了妊娠晚期施行PABD的安全性及可行性,稀有血型、前置胎盘、胎盘瘢痕部位附着及可疑胎盘植入均为施行PABD的适应症,但具有这些合并症孕产妇预存自体血回输利用情况的研究缺乏。针对施行PABD的适应症,对预存自体血回输率的影响因素进行回顾性分析,旨在为提高施行PABD适用人群的针对性和减少血液浪费提供临床参考。
收集2015年5月—2018年12月于本院施行PABD并于我院分娩的孕产妇病例161例,根据血源紧张问题及输血需求,我院施行PABD的主要适应症人群为稀有血型、前置胎盘、胎盘瘢痕部位附着及可疑胎盘植入孕产妇。为减少施行PABD对孕妇的影响,结合孕妇妊娠晚期血液循环生理变化及预计分娩时间,自妊娠满32周后启动采血计划,每次采血量仅为200 ml,最高采血次数为3次,根据孕妇及胎儿采血过程中献血反应及每次采血后复查血红蛋白结果决定是否继续下次采血计划。因每次采血量为200 ml,因此本研究以200 ml为单位进行预存自体血回输率的相关讨论。施行PABD前孕产妇应满足以下条件:①实施PABD前血红蛋白>110 g/L;②无心脑血管疾病、肝肾功能障碍、血液系统疾病等严重并发症;③已被告知施行预存自体血相关风险的孕妇,且自愿进行PABD,并由本人及家属签署《自体输血知情同意书》。
2.自体血回输指征:阴道分娩出血量<500 ml、剖宫产术分娩出血量<1000 ml或HGB≥70 g/L的产妇,不建议回输自体血,但部分产妇及家属考虑为自体血要求回输,向产妇及家属告知回输自体血相关风险并签署输血同意书后回输自体血;阴道分娩出血量≥500 ml、剖宫产术分娩出血量≥1 000 ml或HGB<70 g/L的产妇,推荐回输自体血,征得产妇及家属意愿并签署输血同意书后回输自体血;大量产后出血产妇根据具体出血量决定是否补充异体血液成分。
3.方法:将161例预存式自体输血孕产妇依据是否回输自体血分为回输组和未回输组。经查阅文献,并结合施行PABD的适应症,确定研究预存自体血回输率的影响因素,包括稀有血型、中央性前置胎盘、部分性前置胎盘、边缘性前置胎盘、胎盘瘢痕部位附着、可疑胎盘植入等6项,对以上相关因素进行单因素及多因素分析,了解161例施行PABD孕产妇预存自体血回输率的显著影响因素。
4.统计学处理:采用SPSS 20.0统计学软件,计量数据采用![]() 表示,计量资料组间比较采用t检验,计数资料采用χ2检验,以预存自体血是否回输为因变量,采用单因素和多因素Logistic回归分析,了解预存自体血回输率的显著影响因素,P<0.05为差异有统计学意义。
表示,计量资料组间比较采用t检验,计数资料采用χ2检验,以预存自体血是否回输为因变量,采用单因素和多因素Logistic回归分析,了解预存自体血回输率的显著影响因素,P<0.05为差异有统计学意义。
1.一般资料:回输组与未回输组孕次、产次、分娩孕周、分娩方式及新生儿出生体重比较,差异有统计学意义(P<0.05)(见表1、2)。
表1 回输组与未回输组孕产次、分娩孕周 及新生儿体重的比较
Table 1 Comparison of gravidity,parity,gestational weeks and neonatal birth weight between PABD and ![]()

GroupGravidity*Parity*Gestational* weeks(week)Birth* Weight(g)PABD2.83±1.370.73±0.6237.62±1.273 092.45±529.79Non-PABD2.03±1.120.43±0.5639.28±1.413 350.48±423.93
*Compared between two groups, P<0.05. PABD:pregnant women with autologous blood transfusion
表2 回输组与未回输组分娩方式的比较
Table 2 Comparison of delivery way between PABD and Non-PABD

GroupCaesarean Section(n)*%*PABD9091.8Non-PABD2031.7
* Compared between two groups, P<0.05. PABD:pregnant women with autologous blood transfusion
2.预存自体血回输率的显著影响因素分析:单因素分析结果显示,稀有血型、中央性前置胎、胎盘瘢痕部位附着及可疑胎盘植入均为预存自体血回输概率的相关影响因素(P<0.01)(见表3)。
表3 预存自体血回输率的相关影响因素
Table 3 Factors influencing the rate of autologous blood transfusion,n(%)

CharacteristicsPABD(n=98)Non-PABD(n=63)Rare blood*23(23.5)45(71.4)Central placenta previa*63(64.3)11(17.5)Partial placenta previa6(6.1)1(1.6)Marginal placenta previa1(1.0)2(3.2)Placenta attaching the scar*29(29.6)2(3.2)Suspected placenta accre-ta*53(54.1)6(9.5)
*Compared between two groups, P<0.05. PABD:pregnant women with autologous blood transfusion
多因素Logistic回归分析结果显示,中央性前置胎盘和可疑胎盘植入是预存自体血回输率的独立影响因素(P<0.05)(见表4)。
表4 预存自体血回输率影响因素的Logistic回归分析
Table 4 Logistic regression analysis of influencing factors of autologous blood transfusion
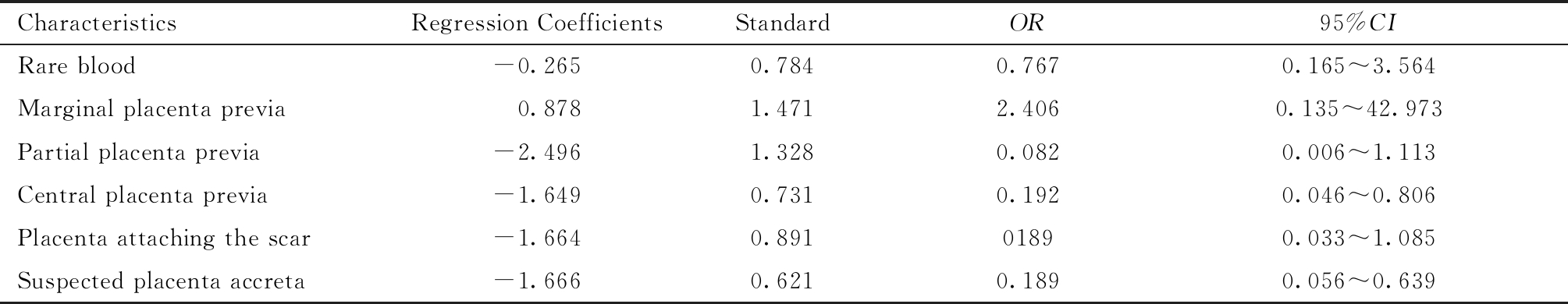
CharacteristicsRegression CoefficientsStandardOR95%CIRare blood-0.2650.7840.7670.165~3.564Marginal placenta previa 0.8781.4712.4060.135~42.973Partial placenta previa-2.4961.3280.0820.006~1.113Central placenta previa-1.6490.7310.1920.046~0.806Placenta attaching the scar-1.6640.89101890.033~1.085Suspected placenta accreta-1.6660.6210.1890.056~0.639
3.预存自体血的回输率分析:161例施行PABD的孕产妇,输血总人数99人,回输预存自体血98人(总回输率为60.9%),其中仅1人因分娩时间超出预计分娩时间而致预存自体血过期而输注异体红细胞悬液。单纯稀有血型孕产妇20人,输血量≥400 mL的占5.0%(1/20),非稀有血型、胎盘异常(本研究中特指前置胎盘、胎盘瘢痕部位附着或可疑胎盘植入)孕产妇输血量≥400 mL的占63.2%(48/76),其中中央性前置胎盘合并胎盘瘢痕部位附着合并可疑胎盘植入输血量≥400 mL占85.7%(18/21),输血量≥600 mL孕产妇占61.9%(13/21),胎盘异常孕产妇输血量明显高于单纯稀有血型孕产妇(表5)。
表5 不同合并症孕产妇输血量人数占比
Table 5 The proportion of pregnant women who had received blood transfusion with different complication

Group(n)200 mln%400 mln%≥600 mln%R(20)19951500R+C(1)11000000R+C+A(1)000000R+S+A(1)00001100C(16)531.35313637.5C+A(22)1150522.7627.3C+S(3)133.3133.3133.3C+S+A(21)314.3523.81361.9P(4)25000125.0P+A(1)00110000P+S+A(1)00001100M+A(1)11000000S(2)15000150S+A(1)11000000A(4)25000250
Note:R:Rare blood; C:Central placenta previa; P:Partial placenta previa; M:Marginal placenta previa; S:Placenta attaching the scar; A:Suspected placenta accreta; +:and. R+C+A:There was 1 pregnant women and the amount of autogenous blood transfusion was 280 ml. P:There were 4 pregnant women, one of them was found to have partial hemagglutination of autologous blood when about 100 ml of autologous blood was injected back and the transfusion was stopped.
因研究的预存式自体输血适应症种类不同,国内外关于预存自体血回输率的研究结果为28.9%~100%[2-4]不等,国内外研究主要分为单纯稀有血型和胎盘异常两大类。
1.单纯稀有血型人群的预存自体血的回输率:单纯稀有血型产后预存自体血回输率30.8%(20/65),高于Noriyoshi等[5]报道的5.4%,低于张颖等[6]报道的88.9%。可能存在的原因是目前在产妇出血期间,国内外并没有启动输血的固定标准。第9版《妇产科学》将产后出血定义为阴道分娩者出血量≥500 mL,剖宫产者≥1 000 mL[7]。国内指南指出产后2小时内出血量大于400 mL为预警线,伴持续性出血时,需病因治疗兼顾抗休克治疗[8]。英国指南指出在产妇大出血期间,紧急情况下医师主要根据患者出血量、持续性出血情况决定输血,之后可结合血红蛋白、红细胞压积、凝血功能等化验结果和生命体征指导输血[9-10]。因此,患者是否输血受不同程度医师主观经验判断的影响。此外,诸多患者未达到输血指征,医生不建议回输自体血,但患者因考虑为自体血,仍坚持要求回输预存自体血。
Zhou等[11]研究认为PABD适用于预计输血可能超过50%的患者,本研究结果显示单纯稀有血型人群的自体血回输率仅为30.8%。但结合我国国情:中国汉族人群Rh阴性为0.33%,明显低于白人(15%)及黑人(5%)[12]。产妇一旦发生产后出血,血资源短缺问题将直接威胁患者生命安全。针对这一国情,稀有血型人群实施PABD是有充分必要的。
目前国内外对于预存自体血量尚无统一的标准,但普遍认为以满足患者75%的输血需求为宜。本研究中稀有血型人群预存自体血回输率低,输血量为200 mL的产妇占95.0%,仅有5%的产妇输血量高于200 mL,因此临床上可适当减少这一人群的预存自体血量。一方面,可满足大部分产妇的输血需求,避免不必要的血液浪费,另一方面,一旦发生产后大量出血,可为患者争取寻找血源的时间。
2.胎盘异常孕产妇预存自体血的回输率:本研究的单因素分析中,中央性前置胎盘、胎盘瘢痕部位附着及可疑胎盘植入均为预存自体血回输率的相关影响因素。多因素分析中,中央性前置胎盘和可疑胎盘植入更是独立影响因素。本研究中施行PABD的孕产妇中,非稀有血型、胎盘异常孕产妇总回输率为80.6%(75/93),其中中央性前置胎盘合并胎盘瘢痕部位附着合并可疑胎盘植入孕产妇,回输率更是高达100%,均高于Yamada等[4]研究的71.9%。本研究中给予输血治疗的各类胎盘异常的产妇中输血量为200 mL的占35.4%,输血量≥400 mL的占62%,其中中央性前置胎盘合并或不合并可疑胎盘植入的输血人数中输血量≥400 mL占57.9%,中央性前置胎盘合并胎盘瘢痕部位附着合并可疑胎盘植入输血量≥400 mL占85.7%(18/21),输血量≥600 mL的高达61.9%,与上述单纯稀有血型产妇相比,胎盘异常产妇的用血量明显增加,间接证明前置胎盘、胎盘瘢痕部位附着及胎盘植入是预存式自体输血的良好适应症。
因本研究着重研究与施行PABD适应症相关的因素,因此并未将孕产次、分娩孕周、分娩方式及新生儿出生体重纳入单因素及多因素统计学分析。但通过卡方检验及t检验比较发现,回输组与未回输组孕次、产次、分娩孕周、分娩方式及新生儿出生体重存在显著统计学差异,这与两组合并前置胎盘孕产妇所占比例有关。研究发现孕产次是前置胎盘病因中的高危因素[7],高剖宫产率、低出生孕周和新生儿低出生体重则是前置胎盘这一病因的结果[15-16]。
异体输血是血清不规则抗体产生的主要原因,而血清不规则抗体又是输血不良反应、新生儿黄疸及新生儿溶血病等的重要诱发因素。郭芳等[17]针对孕产妇不规则抗体的研究显示每输1个单位异体血,使被输血者产生不规则抗体的风险为1%~1.6%,多次输血产生同种抗体的概率为15%~20%。在开放生育的国家政策下,减少异体血输注带来的血清不规则抗体的产生,对准备再次妊娠的妇女具有良好的长远意义。还有研究发现,与异体输血相比较,自体输血发生输血不良反应的概率降低[14],可减少炎症反应[17],增加免疫细胞及免疫因子[18],促进患者恢复。因此,自体输血不但安全有效,也是一种更加健康的输血方式。
本研究99例输血孕产妇中,单纯稀有血型20人,预存自体血200 mL和400 mL的孕产妇分别为19人和1人,均可满足分娩时输血需求,无需补充异体血液;合并有胎盘异常孕产妇76人,预存自体血200 mL、400 mL和600 mL的孕产妇人群中,需补充输注异体血液的占比分别为42.2%(19/45)、33.3%(9/27)和33.3%(2/6)。有研究证实预存式自体输血可明显减少产后出血产妇对异体血的需求量[19]。Silver研究显示,从妊娠32周起,每周预存350 mL自体血,至分娩前可预存血约1000 mL[20]。因此结合患者前置胎盘的类型和胎盘植入的程度,对于存在多项出血高危因素的孕妇,在孕妇生理条件允许的情况下可适当增加预存自体血量,可满足更多胎盘异常孕产妇用血需求。
综上所述,中央性前置胎盘和可疑胎盘植入是影响预存自体血回输率的独立影响因素,胎盘异常孕产妇的输血需求量明显多于稀有血型孕产妇。本研究中所纳入的影响因素局限于PABD适应症相关因素,部分预存自体血因无输血指征而浪费,故需进一步增加临床数据研究,完善施行PABD输血方式系统的评估方法,提高施行PABD适应人群的针对性及预存血量的准确性,合理安排预存自体血量,既满足患者的输血需求,也提高预存自体血的利用率,避免不必要的血液浪费。
1 Yamamoto Y,Yamashita T,Tsuno NH,et al.Safety and efficacy of preoperative autologous blood donation for high-risk pregnant women:experience of a large university hospital in Japan.J Obstet Gynaecol Res,2014,40:1308-1316.
2 张丽丽,黄亚绢,李志强,等.前置胎盘患者预存式自体输血安全性研究.中国输血杂志,2008,21:265-268.
3 余小雄,杨镇林,邓晓琴.孕产妇预存式自体输血的临床应用价值.国际检验医学杂志,2017,38:2154-2155.
4 Yamada T,Mori H,Ueki M.Autologous blood transfusion in patients with placent aprevia.Acta Obstet Gynecol Scand,2005,84:2545-2549.
5 Noriyoshi Watanabe,Tomo Suzuki,Kohei Ogawa.Five-year study assessing the feasibility and safety of autologous blood transfusion in pregnant Japanese women.J Obstet Gynaecol Res,2011,37:1773-1777.
6 张颖,梁军兵,王燕,等.贮存式自体输血在妊娠晚期RH(D)阴性孕妇中的应用.实用妇产科杂志,2012,28:701-702.
7 谢幸,孔北华,段涛.妇产科学.第9版.北京:人民卫生出版社,2018:204-209.
8 刘兴会,张力,张静.《产后出血预防与处理指南(草案)》(2009)及《产后出血预防与处理指南》(2014年版)解读.中华妇幼临床医学杂志(电子版),2015:433-447.
9 余卓力,梁惠兰,马春会,等.英国孕产妇出血管理系列指南主要推荐及其启示(五)-产后出血预防和管理指南.中国输血杂志,2017:320-324.
10 马春会,梁惠兰,余卓力,等.英国孕产妇出血管理系列指南主要推荐及其启示(六)-产后出血预防和管理指南(续).中国输血杂志,2017:436-442.
11 Zhou J.A review of the application of autologous blood transfusion.Braz J Med Biol Res,2016,49:e5493.
12 Lin M.Taiwan experience suggests that RhD typing for blood transfusion is unnecessary in southeast Asian populations.Tranfusion,2006,46:95-98.
13 黄菲,李翠莹,刘媛,等.2471例妊娠妇女不规则抗体筛查分析.临床血液学杂志,2016,29:115-119.
14 Baba Y,Takahashi H,Ohkuchi A,et al.Which type of placenta previa requires blood transfusion more frequently ? A new concept of indiscernible edge total previa.J Obstet Gynaecol Res,2016,42:1502-1508.
15 Saleh Gargari S,Seify Z,Haghighi L,et al.Risk Factors and Consequent Outcomes of Placenta Previa:Report From a Referral Center.Acta medica Iranica,2016. 54:713-717.
16 Jing L,Wei G,Mengfan S,et al.Effect of site of placentation on pregnancy outcomes in patients with placenta previa.PloS one,2018,13:e0200252.
17 郭芳,葛亚丽,陈小萍.术前预存式自体输血联合术中自体血回输在复杂脊柱手术中的应用效果.临床输血与检验,2018,20:380-384.
18 张鹏.预存式自体输血与术中回收式自体输血对择期手术患者机体免疫功能的影响研究.国际检验医学杂志,2017,38:3291-3297.
19 Huang H,Wang ZY,Liang Q,et al.The idea of preoperative autologous blood for postpartum fatigue.Open J Int Med,2017,7:172-176.
20 Silver RM,Barbour KD.Placenta accreta spectrum:accreta,increta,and percreta.Obstet Gynecol Clin North Am,2015,42:381-402.