胎盘植入谱系疾病是胎盘绒毛组织对子宫肌层的异常侵蚀导致。FIGO指南根据植入深度分为粘连型,植入型及穿透型,其中植入型及穿透型胎盘植入根据其组织学及临床上的定义,统称为侵袭性胎盘植入[1]。胎盘植入谱系疾病可导致致命性产后出血、育龄期子宫切除等并发症,严重时可导致孕产妇死亡。目前对其高危因素,术前诊断,手术方法及孕产妇结局等方面的研究较为详尽[2-4],但对于胎儿生长发育及新生儿结局的影响研究较少,与胎儿出生缺陷的相关性研究未见报道。本研究通过回顾性数据的分析对前置胎盘伴胎盘植入的不同植入深度与胎儿出生缺陷及新生儿结局的关系进行初步探讨。
对象与方法
一、研究对象
1.对象:回顾分析2003年1月1日至2018年12月31日于北京大学第三医院分娩、通过临床所见或病理证实的前置胎盘伴胎盘植入的单胎妊娠患者478例。
2.分组:通过胎盘绒毛侵入深度分为粘连性胎盘植入(包括FIGO分类中的临床1级和组织学诊断的粘连型)和侵袭性胎盘植入(包括FIGO分类中的临床2级,3a或3b级,以及组织学诊断的植入型或穿透型)[1]。
二、方法
1.资料采集:从病案记录中提取患者的临床信息,包括:年龄、产次、剖宫产史、产前筛查、体外受精-胚胎移植(IVF-ET)情况、妊娠合症及并发症(糖尿病、甲状腺疾病、肾病、风湿免疫病、妊娠期高血压疾病)。
2.结局指标及定义:出生体重分类,按照中国不同胎龄新生儿出生体重曲线2015年标准[5],新生儿体重≤第10百分位诊断为小于胎龄儿,新生儿体重≥第90百分位诊断为大于胎龄儿。出生缺陷分类,参考Christensen 等[6]使用的出生缺陷分类标准,将出生缺陷按照系统分类分为心血管系统畸形、消化系统畸形、泌尿系统畸形、颜面畸形、骨骼肌肉系统畸形、多发畸形及其他畸形;多发畸形是指合并两个或以上系统畸形。新生儿并发症,根据儿科出院诊断进行病例整理,选取发病率较高,危害较大的几种新生儿疾病,包括新生儿窒息(1分钟Apgar评分≤7分),新生儿呼吸窘迫综合征,新生儿肺炎,脑室内出血,坏死性小肠结肠炎。新生儿转儿科也纳入结局指标。
3.统计方法:应用Epidata 3.0软件进行病例资料采集录入。采用中位数和四分位数间距描述数值变量分布,并用Mann-Whitney U检验比较粘连性和侵袭性胎盘植入组间差异。分类变量采用频数和比例描述分布,并采用χ2检验比较组间差异。采用Log-binomial回归模型估计粘连性胎盘植入组和侵袭性胎盘植入组的胎儿出生缺陷及新生儿不良结局发生风险的相对危险度(RR)及其95%置信区间(95%CI)。以出生缺陷为因变量时,控制孕妇年龄、是否为辅助生殖技术、产次、是否瘢痕子宫、是否有母体并发症等因素;以新生儿不良结局为因变量时,控制孕妇年龄、分娩孕周、是否有母体并发症等因素。应用SPSS 23.0软件进行统计分析,P<0.05为差异有统计学意义。
结 果
一、不同深度胎盘植入分组的基本情况比较
2003年1月1日至2018年12月31日于北京大学第三医院分娩的前置胎盘伴胎盘植入的单胎患者共有478例,其中粘连型220例,植入型150例,穿透型108例,植入型与穿透型统称为侵袭性胎盘植入,共258例。粘连性胎盘植入组与侵袭性胎盘植入组经产妇、剖宫产史比例和辅助生殖技术应用比例差异有统计学意义(P<0.05),但产妇年龄、产前筛查异常率、妊娠期合并症及并发症发生率差异无统计学意义(见表1)。
表1 胎盘植入不同深度分组的临床特征比较[例(%)]
Table 1 Comparison of clinical characteristics between the two groups with different placenta invasion depth[n(%)]
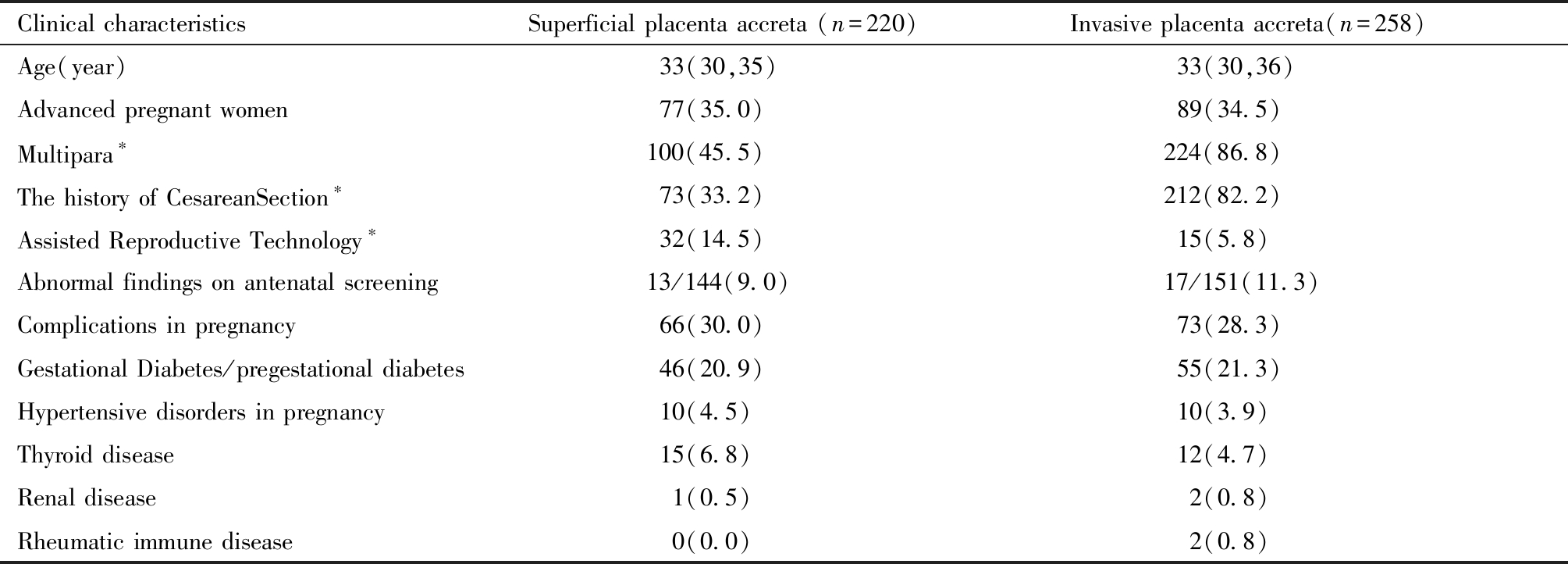
Clinical characteristicsSuperficial placenta accreta (n=220) Invasive placenta accreta(n=258)Age(year)33(30,35)33(30,36)Advanced pregnant women77(35.0)89(34.5)Multipara∗100(45.5)224(86.8)The history of CesareanSection∗73(33.2)212(82.2)Assisted Reproductive Technology∗32(14.5)15(5.8)Abnormal findings on antenatal screening13/144(9.0)17/151(11.3)Complications in pregnancy66(30.0)73(28.3)Gestational Diabetes/pregestational diabetes46(20.9)55(21.3)Hypertensive disorders in pregnancy10(4.5)10(3.9)Thyroid disease15(6.8)12(4.7)Renal disease 1(0.5) 2(0.8)Rheumatic immune disease 0(0.0) 2(0.8)
Compared between the two groups,*P<0.05
二、不同深度胎盘植入与新生儿不良结局发生率的关系
478例患者中,10例因胎儿畸形引产,16例因母体胎盘植入严重而终止妊娠,其中1例为穿透型胎盘植入子宫破裂腹腔内出血。3例自然流产,流产孕周为21~22周。共449例进入围产期的患者,其中一例32周胎死宫内发生在粘连性胎盘植入组,系脐带因素所致。
单因素分析显示侵袭性胎盘植入组分娩孕周显著早于粘连性胎盘植入组,且新生儿肺炎(3.0% vs 0)、新生儿呼吸窘迫综合征(8.1% vs 0.4%)、脑室内出血发病率(3.4% vs 0)和转儿科的比例(49.6% vs 17.2%)均显著高于后者,差异有统计学意义。小于胎龄儿比例在侵袭性胎盘植入组高于粘连性胎盘植入组(3.4% vs 0.9%,P=0.143),但差异无统计学意义(见表2)。多因素分析控制孕妇年龄、分娩孕周、母体并发症因素,上述结局在两组间差异均无统计学意义(见表3)。
表2 胎盘植入不同深度与新生儿不良结局关系[例(%)]
Table 2 Association between the depth of placenta invasion and adverse neonatal outcomes [n(%)]

Newborn outcomesSuperficial placenta accreta(n=215)Invasive placenta accreta(n=234)Delivery weeks[ Median(IQR)] ∗38(37,39)35(34,37)Preterm delivery∗64(29.1)206(79.8)Small for gestational age 2(0.9) 8(3.4)Large for gestational age15(7.0)12(5.1)Neonatal asphyxia 2(0.9) 8(3.4)Transfer to NICU∗37(17.2)116(49.6)Neonatal pneumonia∗ 0(0.0) 7(3.0)Neonatal respiratory distress syndrome∗ 1(0.4)19(8.1)Intraventricular hemorrhage∗ 0(0.0) 8(3.4)Necrotizing Enterocolitis 0(0.0) 2(0.9)
Compared between the two groups,*P<0.05
表3 胎盘植入类型与胎儿出生缺陷及新生儿不良结局的多因素回归分析
Table 3 Multivariable log-binomial regression of placenta accreta depth with fetal birth defects and adverse neonatal outcomes

βSEWald χ2P 值RR值95% CI Birth defectCardiac malformation 1.110.841.770.1833.040.59-15.65Any deformity 1.380.595.480.0193.961.25-12.53Adverse neonatal outcomes Small for gestational age 1.020.861.390.2382.770.51-15.02 Large for gestational age-0.110.440.060.8080.900.38-2.11 Neonatal asphyxia 0.190.840.050.8221.210.23-6.21 Neonatal respiratory distress syndrome 1.371.041.720.1903.930.51-30.38 Transfer to NICU 0.300.163.360.0671.350.98-1.85
三、不同深度胎盘植入与胎儿出生缺陷发生率的关系
478例病例中检出26例胎儿或新生儿出生缺陷(5.4%),以心血管系统畸形高发,其次为颜面部畸形。其中心血管系统畸形11例,包括3例法洛四联症,2例房间隔缺损,3例室间隔缺损,2例肺动脉狭窄,1例动脉导管未闭导致肺动脉高压、肺出血而手术治疗。对于无症状的卵圆孔未闭及动脉导管未闭29例,由于随访时间不足,无法判断最终结局,未计入出生缺陷统计。颜面部畸形7例,包括唇裂2例,唇腭裂4例,副耳1例。骨骼肌肉系统畸形1例,为并肋畸形。消化系统畸形1例为先天性肛门闭锁。神经系统畸形1例为胼胝体缺如。多发畸形2例。其他畸形包括1例脐膨出,1例脐疝,1例Beckwith-Wiedemann先天性过度生长综合征。
随着胎盘植入程度加重,出生缺陷比例升高,穿透型胎盘植入出生缺陷比例高达11.1%(12/108),见图1。不同植入类型中出生缺陷发生比例详见表4。单因素分析显示侵袭性胎盘植入组胎儿出生缺陷总发生率(8.5% vs 1.8%,P=0.001)和颜面部畸形发生率(2.7% vs 0,P=0.038)显著高于粘连性胎盘植入组,但两组心血管系统畸形及其他畸形发生率未见显著差异。多因素分析显示控制孕妇年龄、受孕方式及并发症后,出生缺陷的总体发生率在侵袭性胎盘植入组仍显著高于粘连性胎盘植入组(RR=3.96,95%CI=1.25~12.53,P=0.019)。

图1 胎盘植入不同深度出生缺陷发生比例
Figure 1 Proportion of birth defects in groups with different placenta invasive depth
表4 胎盘植入不同深度与各类出生缺陷发生比例的关系[例(%)]
Table 4 Association between the depth of placenta invasion and various types of birth defects [n(%)]
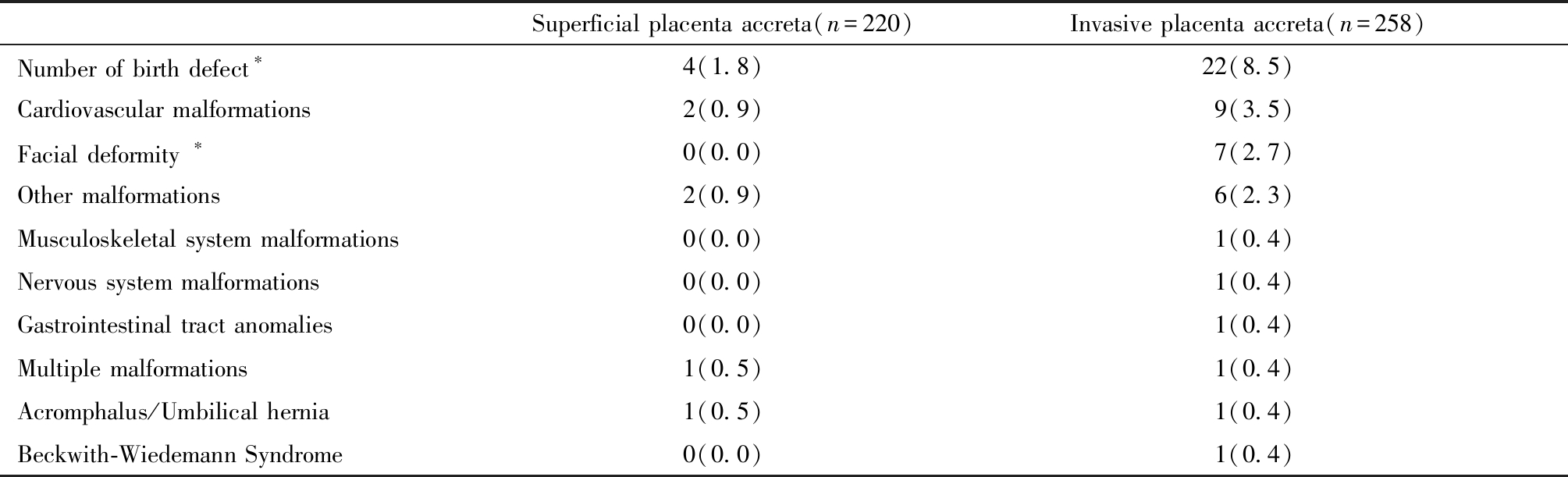
Superficial placenta accreta(n=220)Invasive placenta accreta(n=258)Number of birth defect∗4(1.8)22(8.5)Cardiovascular malformations2(0.9)9(3.5)Facial deformity ∗0(0.0)7(2.7)Other malformations2(0.9)6(2.3)Musculoskeletal system malformations0(0.0)1(0.4)Nervous system malformations0(0.0)1(0.4)Gastrointestinal tract anomalies0(0.0)1(0.4)Multiple malformations1(0.5)1(0.4)Acromphalus/Umbilical hernia1(0.5)1(0.4)Beckwith-Wiedemann Syndrome0(0.0)1(0.4)
Compared between the two groups,*P<0.05
讨 论
一、前置胎盘植入深度对新生儿体重的影响
前置胎盘伴胎盘植入可造成严重的母儿不良结局,包括致命性产后出血,育龄期女性子宫切除,甚至孕产妇死亡,而胎儿或新生儿不良结局的发生则多为医源性早产所致。前置胎盘的胎盘位置异常,附着于子宫下段及宫颈内口,尤其在合并瘢痕子宫的患者中,由于瘢痕组织内血管少,内膜发育不良,导致蜕膜化不完全,影响胎盘种植。胎盘植入病理检查也发现植入部位蜕膜缺失,子宫螺旋动脉重铸减少[7-9]。诸多病理改变可能导致胎盘缺血、缺氧,病生理改变类似胎盘源性疾病,如子痫前期,可能对胎儿的生长发育产生影响。Gielchinsky[10]等进行的一项包含310例胎盘植入患者的病例对照研究中显示,胎盘植入组小于胎龄儿的发生率高于对照组,提示胎盘植入所导致的绒毛异常入侵可能影响胎盘功能,从而导致胎儿生长受限的发生。Baldwin[11]等通过一项大样本的人群对照研究,报道胎盘植入患者37周后终止妊娠的小于胎龄儿发生率12.7%,非植入患者为9.7%,有统计学差异。而小于36周分娩的患者中小于胎龄儿发生率无差异。以上两个研究均是在胎盘植入与正常人群中对新生儿出生体重进行的比较。近期的两个研究对胎盘植入的深度和胎儿生长发育的相关性探讨,尤其是对出生体重的影响,则存在不同的结果。Seet[12]的研究显示不同的植入深度之间,小于胎龄儿的发生为11.7%,无统计学差异。Jauniaux[13]的研究对于粘连性和侵袭性胎盘植入两组间小于胎龄儿的发生进行比较(14.8% vs 12.8%),亦提示不同植入深度对胎儿体重的影响并无统计学差异。本研究中,不同植入深度的样本量大于Seet与Jauniaux的研究,用同样的标准进行分组,显示了同样的结论,并未发现胎盘植入的深度对新生儿出生体重的影响。
二、胎盘植入深度对新生儿结局的影响
胎盘植入性疾病由于产前出血,或者胎盘植入程度严重,导致医源性早产增加,早产率大于50%。随着植入深度的增加,早产比例增加,NICU入住率相应增加[14]。本研究结果与上述文献相似,早产率60.1%,并且随着植入深度的加重早产率明显升高,侵袭性胎盘植入组早产率79.8%。随着胎盘植入程度加重,新生儿呼吸窘迫综合征、新生儿肺炎、新生儿脑室内出血发生率增加。但多因素分析排除混杂因素影响后,胎盘植入的深度并未影响新生儿结局,提示胎盘植入造成的新生儿不良结局的发生与医源性早产相关。
三、胎盘植入深度对出生缺陷的影响
出生缺陷是指婴儿出生前后发生身体结构、功能及代谢的异常,通常由遗传因素或环境因素共同作用影响所致。一般包括先天畸形、染色体异常、遗传代谢疾病和功能障碍等。中国2012年出生缺陷防治报告中显示[15],总出生缺陷发生率为5.6%,居首位的出生缺陷为先天性心脏病。本研究中478例前置胎盘伴胎盘植入的患者中,共26例出生缺陷,发生率5.4%,均为结构异常。其中心血管系统畸形居首位,其次是颜面部畸形,主要为唇腭裂等,与总体人群出生缺陷的发生率及类型顺位类似。随着胎盘植入程度加重,出生缺陷发生率增加。穿透型胎盘植入组中出生缺陷比例高达11.1%。多因素分析仍提示侵袭性胎盘植入的总体出生缺陷的发生较粘连性胎盘植入明显增高,提示胎盘植入程度可能与出生缺陷有一定的关联。研究显示2013—2014年北京地区[16]先天性心脏畸形的发生率为10.4‰,本研究中侵袭性胎盘植入组先天性心脏畸形的发生率为34.9‰,较人群总体明显升高。有研究显示[17],从受孕至妊娠8周,母体胎盘的微环境强烈地影响着胎儿器官的发育。胎盘在胚胎发育初期形成,形成的早期过程与胎儿心脏发育的时期同步,并共用几个相同的分子信号通路,胎盘异常形成的过程中造成的母体微环境的改变,可能会影响胎儿心脏的发育,从而造成先天性器官发育的异常。胎盘绒毛的异常侵袭所引起的病生理改变,可能部分解释了侵袭性胎盘植入出生缺陷发生率明显增高这一现象。这是首次在研究中阐述胎盘植入与出生缺陷的关系,并探讨了可能存在的分子机制,有助于对胎盘植入的发生机制以及对妊娠的影响进行更深入的研究。但导致出生缺陷发生的影响因素是多方面的,本研究为回顾性分析,由于未对总体人群进行染色体检查,染色体异常的发生率难以计算,在本研究已有资料记录中,未见染色体异常的报道。另外不能完全排除母体用药、环境因素等方面的影响,后续需要设计证据级别更高的研究进一步去探讨胎盘植入对胎儿及新生儿结局的影响。
目前胎盘植入的研究着重于发病原因,手术方式及孕产妇结局,较少探讨胎盘植入与新生儿结局的关系,尤其是与出生缺陷的关系。本研究提出侵袭性胎盘植入可能是胎儿出生缺陷发生的独立危险因素,提示胎盘植入深度可能影响胎儿生长发育,为胎盘植入的研究提供新的思路。
1 Jauniaux E,Ayres-de-Campos D,Langhoff-Roos J,et al.FIGO classification for the clinical diagnosis of placenta accreta spectrum disorders.Int J Gynaecol Obstet.2019,146:20-24.
2 赵扬玉,种轶文.超声检查对胎盘植入类型与凶险程度的预测作用.中华妇产科杂志,2018,53:573-576.
3 Chong Y,Zhang A,Wang Y,et al.An ultrasonic scoring system to predict the prognosis of placenta accreta:A prospective cohort study.Medicine (Baltimore).2018,97:e12111.
4 赵扬玉,王妍,陈练.胎盘植入的围手术期管理.中华妇产科杂志,2018,53:787-789.
5 朱丽,张蓉,张淑莲,等.中国不同胎龄新生儿出生体重曲线研制.中华儿科杂志,2015,53:97-103.
6 Christensen N,Andersen H,Garne E,et al.Atrioventricular septal defects among infants in Europe:a population-based study of prevalence,associated anomalies,and survival.Cardiol Young,2013,23:560e7.
7 Jauniaux E,Burton GJ.Pathophysiology of placenta accreta spectrum disorders:Areview of current findings.Clin Obstet Gynecol,2018,61:743-754.
8 Tantbirojn P,Crum CP,Parast MM.Pathophysiology of placenta creta:the role of decidua and extravillous trophoblast.Placenta,2008,29:639-45.
9 Hannon T,Innes BA,Lash GE,et al.Effects of local decidua on trophoblast invasion and spiral artery remodeling in focal placenta creta-an immunohistochemical study.Placenta,2012,33:998-1004.
10 Gielchinsky Y,Mankuta D,Rojansky N,et al.Perinatal outcome of pregnancies complicated by placenta accreta.Obstet Gynecol,2004,104:527-530.
11 Baldwin,H.J,Patterson JA,Nippita TA, et al.Maternal and neonatal outcomes following abnormally invasive placenta:a population-based record linkage study.Acta Obstet Gynecol Scand,2017,96:1373-1381.
12 Seet EL,Kay HH,Wu S,et al.Placenta accreta:depth of invasion and neonatal outcomes.J Matern Fetal Neonatal Med,2012,25:2042-2045.
13 Jauniaux,E,Dimitrova I,Kenyon N,et al.Impact of placenta previa with placenta accreta spectrum disorder on fetal growth.Ultrasound in Obstetrics & Gynecology,2019,54:643-649.
14 Zhang H,Dou R,Yang H,et al.,Maternal and neonatal outcomes of placenta increta and percreta from a multicenter study in China.J Matern Fetal Neonatal Med,2019,32:2622-2627.
15 中国出生缺陷防治报告,中华人民共和国卫生部,2012,9:2-3.
16 张雯,王璟,徐宏燕,等.北京地区不同类型先天性心脏病发生及婴儿期结局监测结果.中国优生与遗传杂志,2016.24:99-101.
17 Albalawi A,Brancusi F,Askin F,et al.Placental Characteristics of Fetuses With Congenital Heart Disease.J Ultrasound Med,2017;36:965-972.