妊娠期高血压疾病(hypertensive disorders complicating pregnancy,HDCP),是妊娠与血压升高并存的一组疾病,以高血压、蛋白尿为主要特征,可伴全身多器官功能损害或衰竭,严重者可出现抽搐、昏迷,甚至死亡,包括妊娠期高血压、子痫前期、子痫、慢性高血压并发子痫前期、妊娠合并慢性高血压[1]。中国妊娠期高血压疾病发生率为4.0%~18.4% [2-4],所造成孕产妇死亡约占妊娠相关死亡率总数的10%~16%,是中国孕产妇死亡的第二大原因[5]。研究表明,妊娠期高血压疾病与较高的围产儿发病率和死亡率有关,如早产、低出生体重、出生窒息、死产和新生儿早期死亡[6-7]。近几年,湖南省缺乏妊娠期高血压疾病的大样本资料分析,为了解孕产妇妊娠期高血压疾病发病现状及分娩情况,改善产科诊治和抢救能力,保障母婴安全,本研究收集2012—2019年所有妊娠期高血压疾病的基本情况、分娩情况、妊娠结局等资料。结果报告如下。
对象与方法
1. 研究对象:选取2012年1月1日至2019年12月31日在湖南省妇幼保健院有出院记录的孕产妇为研究对象,包括因病入院和待产入院的孕产妇。排除在其他科室(非产科或妇产科)住院的孕产妇以及单纯因保胎入院的孕产妇(如IVF术后、中医保胎、患者要求或仅有轻微腹痛但不伴有其他产科合并症及并发症收住院的孕产妇)。
2.资料采集:本研究是回顾性队列研究,监测时限从孕产妇入院之日开始至出院(或死亡)之日结束,专人收集孕产妇的相关信息,并填写上报《孕产妇个案调查表》,对危重孕产妇实施动态监测。研究内容包括孕产妇的社会人口学特征(孕产妇的年龄、婚姻状况、文化程度)和生物医学因素(妊娠次数、产次、产前检查次数、既往剖宫产次数和妊娠合并症或并发症等),及分娩情况(分娩孕周、分娩方式、婴儿性别、体重、Apgar评分等)。
3.相关定义:低体重定义为出生体重为1 000~2 500 g;极低体重定义为出生体重小于1 000 g;巨大儿定义为出生体重大于4 000 g;Apgar 1分钟评分≤7分为异常;围产儿死亡定义为死产和新生儿死亡。妊娠期高血压疾病诊断和分类按照妊娠期高血压疾病的诊断标准[8]。危重孕产妇是指在怀孕、分娩或产后42 d内濒临死亡,但被成功抢救或由于偶然因素而继续存活的孕产妇病例。
4.统计分析:利用SPSS 23.0软件进行数据处理和统计分析,定量资料的统计描述采用![]() 表示,统计推断采用t检验,定性资料统计描述采用率或者构成比,统计推断采用卡方检验,P<0.05表示差异有统计学意义。
表示,统计推断采用t检验,定性资料统计描述采用率或者构成比,统计推断采用卡方检验,P<0.05表示差异有统计学意义。
结果
1.基本情况:本研究共监测孕产妇100 683例,发现妊娠期高血压疾病6 579例,妊娠期高血压疾病发生率6.5%。其中,慢性高血压248例,发生率0.3%;妊娠期高血压2 708例,发生率2.7%;子痫前期980例,发生率1.0%;重度子痫前期2 602例,发生率2.7%,HELLP综合征38例,发生率0.4‰;子痫3例,发生率0.03‰。
2. 妊娠期高血压疾病患者基本情况:妊娠期高血压疾病患者中25~29岁占36.3%;受教育程度为高中或中专占49.8%;妊娠次数1次占38.0%;初产妇占63.5%;产前检查≥5次占99.2%;既往无剖宫产史占81.7%。分娩产妇6 168例,其中剖宫产占60.4%,终止妊娠孕周小于37周占20.4%。不同类型妊娠期高血压疾病患者的年龄、受教育程度、妊娠次数、产次、产前检查次数、既往剖宫产次数、分娩方式和终止妊娠孕周的差异有统计学意义(P<0.05)。详见表1、表2。
表1 不同类型妊娠期高血压疾病患者基本情况 [例(%)]

特征总例数(n=6 579)慢性高血压(n=248)妊娠期高血压(n=2 708)子痫前期(n=980)重度子痫前期(n=2 602)子痫(n=3)HELLP综合征(n=38)年龄(岁)∗ ≤24 449(6.8)12(4.8) 156(5.8)78(8.0) 197(7.6)1(33.3)5(13.2) 25~292 387(36.3)60(24.2)1 007(37.4)363(37.4) 946(36.4)2(66.7)9(23.7) 30~342 258(34.3)91(36.7) 959(35.6)359(37.0) 835(32.1)0(0.0)14(36.8) ≥35岁1 458(22.2)85(34.3) 572(21.2)171(17.6) 620(23.9)0(0.0)10(26.3)受教育程度 大学及以上含大专3 254(49.5)125(50.4)1 405(51.9)491(49.9)1 211(46.5)3(100.0)19(50.0) 高中中专3 276(49.8)123(49.6)1 289(47.6)477(48.6)1 368(52.6)0(0.0)19(50.0) 初中及以下 49(0.7) 0(0.0) 13(0.5)14(1.4) 22(0.8)0(0.0)0(0.0)妊娠次数(包括此次分娩) 12 500(38.0)66(26.6)1 077(39.8)405(41.3) 943(36.2)1(33.3)8(21.1) 21 805(27.4)74(29.8) 730(26.9)262(26.7) 726(27.9)2(66.7)11(28.9) ≥32 274(34.6)108(43.5) 901(33.3)313(31.9) 933(35.9)0(0.0)19(50.0)产次(不包括此次分娩) 04 178(63.5)128(51.6)1 730(63.9)667(68.1)1 633(62.8)3(100.0)17(44.7) 12 203(33.5)113(45.6) 904(33.4)287(29.2) 879(33.8)0(0.0)20(52.7) ≥2 198(3.0) 7(2.8) 74(2.7)26(2.7) 90(3.4)0(0.0)1(2.6)产前检查次数(不包括此次住院检查)∗ 0~4 53(0.8) 6(2.4) 10(0.4) 6(0.6) 29(1.1)0(0.0)2(5.3) ≥56 523(99.2)242(97.6)2 696(99.6)973(99.3)2 573(98.9)3(100.0)36(94.7)既往剖宫产次数∗ 05 372(81.7)173(69.8)2 263(83.6)826(84.3)2 079(79.9)3(100.0)28(73.7) ≥11 206(18.3)75(30.2)444(16.4)154(15.7) 523(20.1)0(0.0)10(26.3)
注:年龄缺失27例,产检缺失3例,既往剖宫产次数缺失1例;组间比较,*P<0.05
表2 不同类型妊娠期高血压疾病患者分娩基本情况 [例(%)]
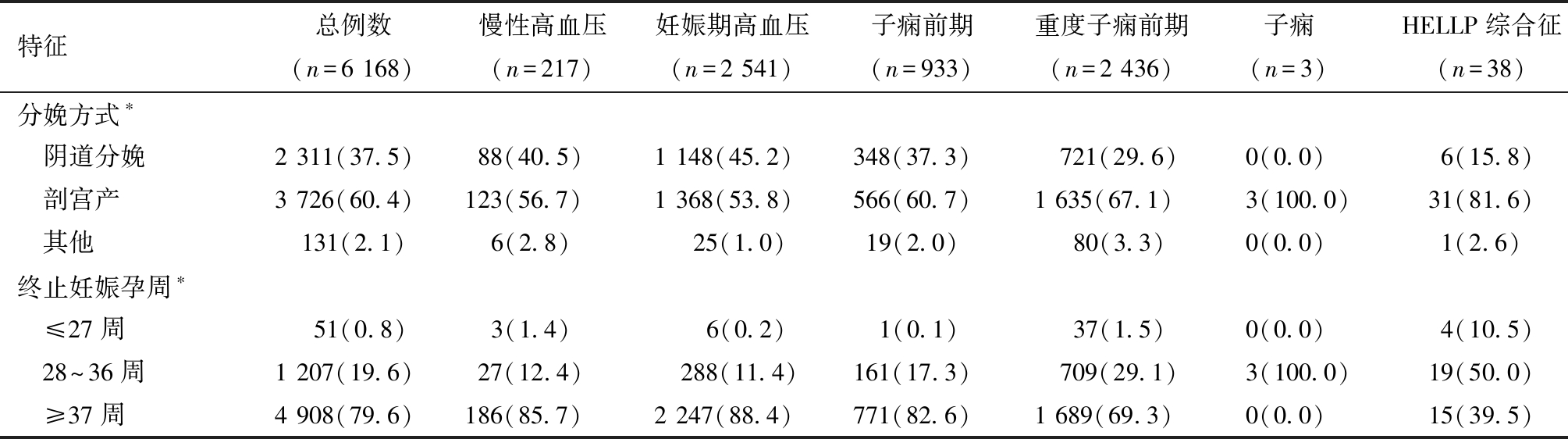
特征总例数(n=6 168)慢性高血压(n=217)妊娠期高血压(n=2 541)子痫前期(n=933)重度子痫前期(n=2 436)子痫 (n=3) HELLP综合征(n=38)分娩方式∗ 阴道分娩2 311(37.5)88(40.5)1 148(45.2)348(37.3) 721(29.6)0(0.0)6(15.8) 剖宫产3 726(60.4)123(56.7)1 368(53.8)566(60.7)1 635(67.1)3(100.0)31(81.6) 其他 131(2.1) 6(2.8) 25(1.0)19(2.0) 80(3.3)0(0.0)1(2.6)终止妊娠孕周∗ ≤27周 51(0.8) 3(1.4) 6(0.2) 1(0.1) 37(1.5)0(0.0)4(10.5) 28~36周1 207(19.6)27(12.4) 288(11.4)161(17.3) 709(29.1)3(100.0)19(50.0) ≥37周4 908(79.6)186(85.7)2 247(88.4)771(82.6)1 689(69.3)0(0.0)15(39.5)
注:终止妊娠孕周缺失2例;组间比较,*P<0.05
3.不同类型妊娠期高血压疾病患者发生危重情况:妊娠期高血压疾病患者中危重孕产妇发生率为1.2%(76/6 579),其中子痫危重孕产妇发生率100%,HELLP综合征危重孕产妇发生率15.8%,重度子痫前期危重孕产妇发生率1.8%。详见表3。
表3 不同类型妊娠期高血压疾病患者发生危重情况[例(%)]

妊娠期高血压疾病分类例数危重孕产妇危重孕产妇发生率慢性高血压2480(0.0)0.0妊娠期高血压2 70817(22.5)0.6子痫前期9803(3.9)0.3重度子痫前期2 60247(61.9)1.8子痫33(3.9)100.0HELLP综合征386(7.8)15.8合计6 57976(100.0)1.2
4. 妊娠期高血压疾病患者入院血压情况:妊娠期高血压疾病孕产妇入院时正常血压(含正常高值)者占51.8%,轻度高血压占28.9%,中重度高血压占9.3%,单纯收缩压性高血压9.9%,低血压0.1%。详见表4。
表4 妊娠期高血压疾病患者入院时血压情况[例(%)]

血压类型收缩压舒张压 例数正常血压<130<851 566(23.9)正常高值130~13985~891 828(27.9)轻度(1级)140~15990~991 893(28.9)中度(2级)160~179100~109 419(6.3)重度(3级)≥180≥110 196(3.0)单纯收缩压性高血压≥140<90 648(9.9)低血压<90<60 4(0.1)合计6 554(100.0)
注:入院时血压数值缺失25例
5.妊娠期高血压患者合并其他疾病情况:6579例妊娠期高血压疾病患者出院时均存活,不同类型妊娠期高血压疾病患者的前置胎盘、胎盘早剥、宫缩乏力、贫血和妊娠糖尿病发生情况差异有统计学意义(P<0.05)。贫血的发病人数最多2355人(35.8%),其次是妊娠糖尿病1 886人(28.7%)。详见表5。
表5 不同类型妊娠期高血压疾病患者分娩并发症/合并症情况 [例(%)]

特征总例数(n=6 579)慢性高血压(n=248)妊娠期高血压(n=2 708)子痫前期(n=980)重度子痫前期(n=2 602)子痫(n=3)HELLP综合征(n=38)前置胎盘∗19516(6.5)94(3.5)22(2.2) 87(3.3)1(33.3)3(7.9)胎盘早剥∗1027(2.8)25(0.9)6(0.6) 74(2.8)0(0.0)2(5.3)宫缩乏力∗27017(6.9)90(3.3)53(5.4) 126(4.8)0(0.0)3(7.9)贫血∗2 355161(64.9)922(34.0)360(36.7)1 028(39.5)1(33.3)19(50.0)妊娠糖尿病∗1 886183(73.8)838(30.9)295(30.1) 706(27.1)1(33.3)6(15.8)
注:组间比较,*P<0.05
6.妊娠期高血压患者分娩婴儿情况:妊娠期高血压疾病患者6168例共分娩胎儿6 784例,其中单胎占82.1%(5 568/6 784);男婴占50.9%(3 454/ 6784);出生状态中死产8例,占0.1%,死胎168例,占2.5%;Apgar一分钟评分7分以下24例,占0.4%;小于2 500 g的胎儿2 086例,占30.7%;出院时新生儿死亡有19例,占0.3%。不同类型妊娠期高血压疾病患者的妊娠胎儿数、出生状态、Apgar评分、体重、产妇出院时新生儿死亡等指标差异有统计学意义(P<0.05)。详见表6。
表6 不同类型妊娠期高血压疾病患者分娩婴儿情况 [例(%)]

特征胎儿总例数(n=6 784)慢性高血压(n=224)妊娠期高血压(n=2 747)子痫前期(n=1 080)重度子痫前期(n=2 688)子痫(n=3)HELLP综合征(n=42)本次单胎∗5 568(82.1)208(92.9)2 348(85.5)799(74.0)2 176(81.0)3(100.0)34(81.0)男性婴儿3 454(50.9)117(52.2)1 388(50.5)536(49.6)1 391(51.7)0(0.0)21(50.0)出生状态∗ 死产 8(0.1) 0(0.0) 2(0.1) 2(0.2) 3(0.1)1(33.3)0(0.0) 死胎 168(2.5) 6(2.7) 38(1.4)23(2.1) 97(3.6)0(0.0)4(9.5)Apgar1分钟评分≤7分∗ 24(0.4) 0(0.0) 8(0.3) 1(0.1) 14(0.5)0(0.0)1(2.4)出生体重<2 500 g∗2 086(30.7)27(12.1) 403(14.7)263(24.4)1 355(50.4)3(100.0)35(83.3)产妇出院时新生儿死亡∗ 19(0.3) 0(0.0) 4(0.1) 3(0.3) 11(0.4)1(33.3)0(0.0)
注:各类合计数均指胎儿数,即双胎算两例;组间比较,*P<0.05
讨论
1. 妊娠期高血压疾病发生基本情况:100 683例孕产妇共发生妊娠期高血压疾病6 579例,发生率为6.5%,高于武汉市[9]妊娠期高血压疾病发生率(3.7%),高于石家庄市[10]妊娠期高血压疾病发生率(6.1%)。导致危重孕产妇发生的最主要原因是高血压,湖南省长沙市危重孕产妇研究显示[11],长沙市危重孕产妇发生率为0.3%,其中危重孕产妇发生原因以高血压最多占36.2%。本研究中显示妊娠期高血压疾病危重孕产妇发生率为1.2%,其中子痫危重孕产妇发生率100%,提示妊娠期高血压疾病发生危重孕产妇发生率比一般人群妊娠危重孕产妇发生率明显升高。
本研究显示产前检查5次以上比例达99%,而入院时约50%的孕产妇血压不正常,轻度高血压占28.9%,与妊娠期高血压疾病血压控制目标有关。为了不影响子宫胎盘血液灌注,妊娠期高血压降血压治疗不建议低于130/80 mmHg,对妊娠期收缩压140~150 mmHg和(或)舒张压90~100 mmHg,无并发脏器功能损伤者,可不予降血压治疗。本研究入院时中重度高血压占比9.3%,可能与部分妊娠期高血压疾病起病突然,起病时即为中重度高血压,且未经过门诊系统诊治而直接入院有关。本研究群体受教育程度高中或中专比例达49.8%,提示需要加强产前保健和健康宣教,及早发现妊娠期高血压疾病,加强孕产妇的自我管理能力,及时防止向重症发展,保障母婴安全和生命健康。
有研究[12]显示妊娠期糖尿病、肥胖、未生育或多胞胎、孕妇年龄小于20岁或大于35岁以及血栓性血肿可能是导致妊娠期高血压疾病风险增加的因素,本研究未对上述因素进行统计分析,可在今后研究中进一步探讨。
2. 妊娠期高血压疾病与产妇关系:妊娠期高血压疾病导致孕妇全身小动脉痉挛,子宫、胎盘血流量减少和胎盘功能受损,容易发生胎盘早剥,早产和产后出血的概率也随之增加。随着病情加重,产妇发生早产和剖宫产的比例增加,本研究中重度子痫剖宫产率67.1%、早产率30.6%,HELLP综合征剖宫产率81.6%、早产率60.5%,子痫剖宫产率100%、早产率100%,提示妊娠期高血压疾病程度加重,剖宫产率及早产率相应增加。
终止妊娠是治疗妊娠期高血压疾病最有效的办法,多数学者认为根据孕妇和胎儿状况适时选择剖宫产终止妊娠,可以降低更为严重的不良妊娠结局的发生[13-14]。妊娠期高血压疾病主要临床表现为患者高血压以及出现不同程度的蛋白尿、水肿,妊娠期高血压疾病严重患者会出现头疼、视力不清晰、上腹疼痛等症状,如果得不到及时有效的救治,患者可能引发全身性痉挛甚至休克,威胁孕妇及婴儿的生命安全[15]。妊娠期贫血、妊娠糖尿病对母儿均可造成不良影响,尤其对子代远期造成不良影响[16-17],妊娠期糖尿病被发现是妊娠期高血压疾病的独立危险因素[18],提示要积极控制妊娠各种合并症/并发症,减少母婴不良妊娠结局发生。
3. 妊娠期高血压疾病与围产儿关系:围产期不良结局包括低出生体重(低于2 500 g)、出生窒息、小于胎龄、早产(小于37周)、进入新生儿重症监护病房和围产儿死亡。发病孕周是母亲不良结局的独立危险因素,分娩孕周是胎儿及新生儿不良结局的独立危险因素[19]。分娩孕周越提前,围生儿不良结局发生率越大[20]。妊娠期高血压疾病与早产对低体重儿存在较为明显正交互作用[21],尤其是重度患者围生儿死亡发生率随孕周增加逐渐下降,孕周越大死亡发生率越低[13]。
本研究中,早产儿的比例超过20%,低体重的比例达到30%,优于埃塞俄比亚[22]妊娠期高血压疾病孕产妇发生早产(40.8%)和低体重的比例(37.7%)。建议在保证孕产妇安全的情况下延长孕周,防止早产,减少不良结局的发生。2012—2019年全部死产8例(0.1%),Apgar评分1分钟小于7分24例(0.4%),产妇出院时新生儿死亡19例(0.3%),说明医疗保健技术水平在不断提高,提示需要重点分析死产、新生儿死亡病例,找出可防可控的干预措施,避免发生围产儿死亡。
本研究未收集孕妇内分泌病及其他慢性病史,结果分析时无法排除这些因素的混杂作用,存在一定局限性。下一步继续开展妊娠期高血压疾病的影响因素研究,进一步探索降低母婴不良结局的措施及方法。
1 郭赞.高龄孕产妇妊娠结局流行病学分析及不良妊娠结局危险因素探讨.兰州大学,2017.
2 Lu CQ,Lin J,Yuan L,et al.Pregnancy induced hypertension and outcomes in early and moderate preterm infants.Pregnancy Hypertens,2018,14:68-71.
3 周爱芬,赵瑾珠,章一鸣,等.武汉市妊娠期高血压疾病及其不良妊娠结局大样本流行病学分析.中国妇幼保健,2013,28:2957-2960.
4 刁英飞,刘展,冯冬颖,等.石家庄市4431例孕产妇妊娠并发症发病率及因素分析.现代预防医学,2016,16:2938-2942.
5 肖会芬.妊娠期高血压疾病综合征合并胎盘早剥临床探析.中外医疗,2014,5:192-193.
6 Chen SN,Wang PH,Hsieh MF,et al.Maternal pregnancy-induced hypertension increases the subsequent risk of neonatal candidiasis:A nationwide population-based cohort study.Taiwan J Obstet Gynecol,2019,58:261-265.
7 Bakker R,Steegers EA,Hofman A,et al.Blood pressure in different gestational trimesters,fetal growth,and the risk of adverse birth outcomes:the generation R study.Am J Epidemiol,2011,174:797-806.
8 中华医学会妇产科学会妊娠期高血压疾病学组.妊娠期高血压疾病诊治指南.中国妇产科杂志,2015,50:721-728.
9 周爱芬,赵瑾珠,章一鸣,等.武汉市妊娠期高血压疾病及其不良妊娠结局大样本流行病学分析.中国妇幼保健,2013,28:2957-2960.
10 Ghazal S,Badrinath P,Sidky I,et al.Severe acute maternal morbidity in a high-income developing multiethnic country.Matern Child Health J,2013,17:399-404.
11 胡莹云.湖南省长沙市危重孕产妇发生情况及其影响因素研究.长沙:中南大学,2013.
12 Antza C,Cifkova R,Kotsis V.Hypertensive complications of pregnancy:A clinical overview.Metab Clin Exp,2018,86:1-10.
13 杨庆雪.妊娠高血压疾病患者终止妊娠时机及分娩方式临床研究.中华实用诊断与治疗杂志,2011,1:87-88.
14 雍莉,高慧,张秀东,等.妊娠高血压终止妊娠的时机和分娩方式的选择.西部医学,2014,5:631-633.
15 《中国高血压防治指南》修订委员会.中国高血压防治指南(2018年修订版).心脑血管病防治,2019,1:1-44.
16 World Health Organization.World wide prevalence of anemia 1993 -2005. WHO Global Database on Anemia.Geneva:World Health Organization,2008.
17 Gupta Y,Kalra B,Baruah MP,et al.Update guideline on screening for gestational diabetes.Int J Women Health,2015,5:539-550.
18 Mourad M,Too G,Gyamfi-Bannerman C,et al.Hypertensive disorders of pregnancy in twin gestations complicated by gestational diabetes.J Matern Fetal Neonatal Med,2021,34:720-724.
19 陈忠,许建娟.妊娠期高血压疾病危险因素的logistic 回归分析.中国妇幼保健,2011,26:4675-4677.
20 李超华,方丽丽.妊娠高血压疾病的发病因素与母婴不良结局的关系.安徽医学,2016,1:31-34.
21 何明,文师吾,谭红专,等.妊娠高血压综合征对新生儿出生体重的影响及其与其他因素的交互作用研究.中华流行病学杂志,2014,4:397-400.
22 Berhe AK,Ilesanmi AO,Aimakhu CO,et al.Effect of pregnancy induced hypertension on adverse perinatal outcomes in Tigray regional state,Ethiopia:a prospective cohort study.BMC Pregnancy and Childbirth,2019,20:1-11.