产程中产妇究竟该如何摄入能量目前尚无定论。许多医疗机构建议产妇在产程中禁食或仅摄入流食,替代以静脉补液或口服功能性饮料,另一些医疗机构允许产妇在产程中自主饮食[1]。我国在产程中入量方式上无相关指南,各助产机构按照当地的习惯或经验对产妇进行指导。为了探讨产程中不同入量方式对母儿及分娩结局的影响,我们在参考了国际上相应的指南以及大量文献基础上,开展本研究。
对象与方法
1.研究对象
选取2017年6月到2019年6月在北京万柳美中宜和妇儿医院分娩的253例产妇作为研究对象。入组标准:足月初产,单胎头位,骨盆正常,进行阴道试产。排除标准:早产,经产,胎盘位置异常,内科合并症如糖尿病、高血压、重度贫血、心肺疾病等。出组标准:引产失败未进入产程或在研究过程中产妇主动要求中断实验者。最终共入组241例,出组12例。
2.方法
(1)研究方法:确定临产后检查产妇血糖、电解质、尿常规,进入第二产程或决定剖宫产时进行复查。记录产程中发热情况;新生儿检查脐动脉血气及脐血血糖;所有产妇均在宫颈开大2-4 cm时进行分娩镇痛(椎管内麻醉)。
(2)分组方法:将入组产妇按随机数分组法分成3组:①流质饮食组,食物为配餐公司按统一标准配制(69 kcal/100 ml),不限制进食量及速度;②静脉输液组以200 ml/小时的速度输注5%葡萄糖氯化钠溶液(20 kcal/100 ml);③功能性饮料组予以口服功能饮料(每100 ml含能量26.5 kcal、钾21 mg、钠49 mg),嘱按150 ml/小时的速度摄入。
(3)观察指标及定义:①入量情况:每小时摄入容量=第一产程中摄入的容量/第一产程时间;每小时摄入能量=第一产程中摄入的能量/第一产程时间;能量换算方法:流质饮食能量(kcal)=流质饮食容量(ml)×69 kcal/100 ml;静脉输液能量(kcal)=静脉输5%葡萄糖氯化钠容量(ml)×20 kcal/100 ml;功能性饮料能量(kcal)=功能性饮料容量(ml)×26.5 kcal/100 ml。②产妇指标:产程中发热比率(体温≥37.5°C);产后出血量(胎儿娩出后24小时内出血量);产后出血率(产后24小时内出血量,阴道分娩≥500 ml,剖宫产≥1000 ml);酮体增加比率(第一产程结束时较产程开始时尿酮体增加的比率);血糖变化=第一产程结束时血糖-产程开始时血糖(静脉血糖);低血钾比率:第一产程结束时产妇发生低血钾(静脉血钾<3.5 mmo/L)的比率;低血钠比率:第一产程结束时产妇发生低血钠(静脉血钠<135.0 mmo/L)的比率;产妇满意度:产妇对产程中摄入方式的主观满意情况。③新生儿指标:Apgar评分≤7分的比率,脐动脉血气PH值、乳酸值及脐血血糖,新生儿低血糖(新生儿生后30分钟足跟血血糖<2.2 mmol/L)以及高胆红素血症的发生率。④分娩结局:自然分娩、器械助产及中转剖宫产比率。因第二产程受主观影响较大,因此我们只分析第一产程时间。
3.统计学处理
统计软件采用SPSS 22.0。对于3组连续变量,首先进行总体方差分析。若方差齐性,则进行单因素ANOVA方差分析;若方差不齐,则进行Brown-Forsythe校正方差分析。根据方差检验结果判定:若F值大于1,P<0.05,各组有显著差异,那么进一步做事后多重比较(Scheffe法),判断是哪两组之间的差异。对于3组分类变量,进行卡方检验(频数大于5用卡方检验,小于5用Fisher确切概率检验),计算各组之间相关性P值以及χ2值。若三组之间存在差异,则用z检验进行两组之间比较。
结果
1.一般资料及入量情况
各组产妇年龄、孕周、新生儿体重无显著差异,骨盆正常并且均无合并症,因此各组间具有可比性。各组产妇产程中摄入的容量与能量有显著差异,流质饮食组的产妇摄入容量及能量均最少。
2.入量方式对产妇的影响
流质饮食组的发热比率高于其他两组。各组发生产后出血的比率无显著差异。但平均出血量功能性饮料组最多,与流质饮食组之间有显著差异(P=0.008),与静脉输液组无显著差异(P=0.152),流质饮食组与静脉输液组间无显著差异(P=0.460)。产妇对产程中各种摄入方式的满意度情况无显著差异(P=0.200),各组均在90.0%以上。
各组产妇血糖变化有显著差异,其中流质饮食组产妇的平均血糖在产程结束时下降,而其他两组均升高。各组产妇尿酮体增加的比率无显著差异。产程结束时各组发生低血钠的比率无显著差异,但发生低血钾的比率接近显著差异,进行组间比较后发现此差异主要体现在流质饮食组与功能性饮料组之间(P=0.035),而流质饮食组与静脉输液组(P=0.245),静脉输液组与功能性饮料组(P=0.370)间无显著差异。
3.入量方式对新生儿的影响
本研究中只有1例新生儿Apgar评分≤7分。各组脐动脉血气PH值、乳酸值无显著差异。脐血血糖有显著差异,其中流质饮食组脐血血糖较低,与其他两组有显著差异(P值分别为0.003,0.025),而静脉输液组与功能性饮料组之间无显著差异(P=0.876)。但新生儿低血糖情况各组无显著差异,新生儿黄疸情况也无显著差异。
4.入量方式对分娩结局的影响。各组产妇自然分娩率、阴道助产率及中转剖宫产率均无显著差异,第一产程时间也无显著差异。
表1 一般资料及入量情况

组别n年龄(岁)孕周(周)新生儿体重(g)每小时摄入容量(mL/h)每小时摄入能量(kcal/h)流质饮食组8230.6±2.839.7±1.13312.9±379.356.3±68.9∗15.3±15.4∗静脉输液组8429.8±3.739.9±1.23280.2±311.4200.040.0功能性饮料组7529.8±3.439.8±1.03321.7±319.6150.039.8
* P<0.05,与静脉输液组和功能性饮料组相比。
表2 入量方式与产程中症状及产后出血情况的关系
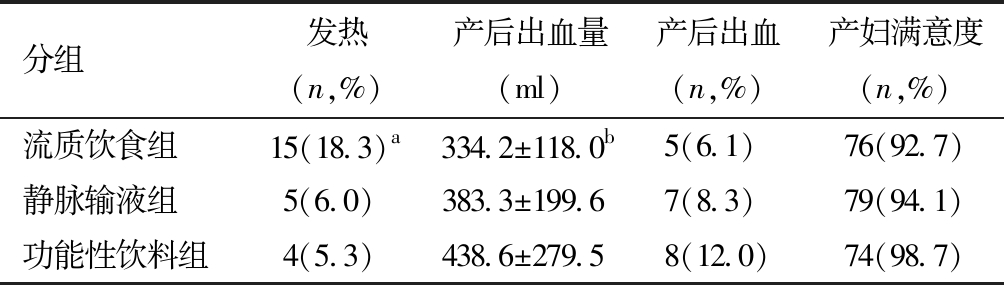
分组发热(n,%)产后出血量(ml)产后出血(n,%)产妇满意度(n,%)流质饮食组15(18.3)a 334.2±118.0 b5(6.1) 76(92.7)静脉输液组5(6.0) 383.3±199.6 7(8.3) 79(94.1)功能性饮料组4(5.3) 438.6±279.5 8(12.0)74(98.7)
a P<0.05,与静脉输液组和功能性饮料组相比;b P<0.05,与功能性饮料组相比。
表3 入量方式与产妇生化指标的关系

分组酮体增加(n,%)血糖(mmol/L)低血钾(n,%)低血钠(n,%)流质饮食组30(36.6)-0.1±1.7a8(9.8)b10(12.2)静脉输液组22(26.2)0.7±1.94(4.8)11(13.1)功能性饮料组18(24.0)0.7±1.51(1.3)9(12.0)
a P<0.05 与静脉输液组和功能性饮料组相比;b P<0.05,与功能性饮料组相比。
表4 入量方式对新生儿的影响

分组APGAR≤7分(n,%)脐动脉PH脐血乳酸(mmol/L)脐血血糖(mmol/L)新生儿低血糖(n,%)新生儿黄疸(n,%)流质饮食组1(1.22)7.26±0.084.8±2.04.2±1.2∗5(6.1)8(9.8)静脉输液组07.25±0.084.6±2.45.0±1.53(3.6)7(8.3)功能性饮料组07.27±0.074.4±1.94.9±1.41(1.3)5(6.7)
* P<0.05,与静脉输液组和功能性饮料组相比。
表5 入量方式与分娩结局及第一产程时间的关系
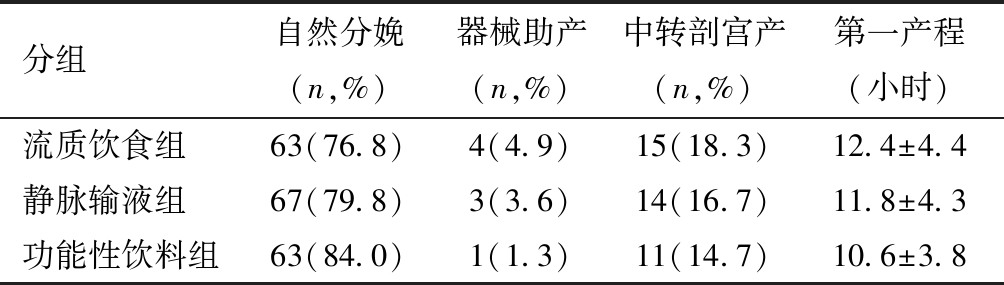
分组自然分娩(n,%)器械助产(n,%)中转剖宫产(n,%)第一产程(小时)流质饮食组63(76.8)4(4.9)15(18.3)12.4±4.4静脉输液组67(79.8)3(3.6)14(16.7)11.8±4.3功能性饮料组63(84.0)1(1.3)11(14.7)10.6±3.8
讨论
目前全世界对产妇在产程中的入量方式无统一意见,各个医疗协会也意见不一:世界卫生组织建议产程中不应干涉产妇进食[2]。美国妇产科医师学会推荐:临产孕妇可摄入适量清亮液体,不得摄入固体食物。对于有潜在误吸风险的产妇,例如肥胖、糖尿病或者有手术助产可能的,应根据具体情况决定是否禁食[3]。中国分娩镇痛专家共识(2016版)指出:产妇进入产房后避免固体食物,可饮用高能量无渣饮食[4]。
不同机构的医务人员往往根据各自习惯进行相应临床建议。目前文献报道的入量方式基本有三种:自主饮食(多数为流食或半流食)、静脉输液以及补充功能性饮料[1]。自主进食依从性好,但常常入量不足并且有些食物会导致呕吐误吸。静脉输液可以标准化,无胃肠道反应,但有创,限制产妇活动,并有容量负荷过大风险。功能性饮料可标准化,排空快,误吸风险低,但个体对口味感受有差异,依从性不佳。不同入量方式对母儿及分娩结局的影响,在不同文献中报道并不一致。
本研究发现不同入量方式对产妇有影响。有研究报道液体入量对分娩镇痛产妇发热有影响:液体入量<100 mL/h组产妇发热率最高,100~200 mL/h组其次,200~300 mL/h组发热率最低[5]。本研究对所有产妇均进行分娩镇痛,流质饮食组产程中入量最少,相应发热的比例明显高于其他两组,与文献的报道一致。对产后出血的影响,Parsons的研究指出过量进食会导致胃肠道的血流增加,影响子宫的血流而发生宫缩乏力性产后出血[6]。本研究中虽然各组产后出血率无明显差异,但产后平均出血量却存在区别。功能性饮料组产妇经胃肠摄入的能量较流质饮食组多,其产后出血量要明显增加,原因可能与产妇的血流重新分布有关。
Kubli研究表明产程中功能性饮品并不影响胃排空,并且降低产妇酮症及低血糖的几率[7]。Dawood报道静脉输入葡萄糖能纠正产妇酮症及低血糖[8]。本研究中各组产妇虽然酮体增加比例无显著差异,但流质饮食组产妇在产程结束时血糖下降,而其他两组均升高,这可能与他们摄入的能量不同有关。研究中各组产妇发生低钠血症的比例无显著差异,但发生低钾血症的比率接近显著差异,主要体现在流质饮食组与功能性饮料组之间,这可能与功能性饮料组产妇饮用的饮品中含有氯化钾(21 mg/100 mL)有关。需要特殊注意的是,有文献提出产程中补液要避免大量低渗液体,因为这会造成产妇的低钠血症,影响子宫收缩甚至导致产妇脑水肿[8]。因此我们主张产程中可以静脉输注葡萄糖氯化钠溶液或者口服等渗的功能饮品。
本研究发现不同入量方式对新生儿无影响。有研究报道产程中静脉输注葡萄糖可降低新生儿酸中毒比例[9];产程中进食可降低新生儿低血糖的发生率[10]。本研究结果与上述报道有所不同:各组新生儿脐动脉血气PH值、乳酸值无显著差异,各组只有一例新生儿APGAR≤7分,说明不同入量方式对新生儿窒息并无影响。各组新生儿低血糖以及新生儿黄疸的发生率也无显著差异。只有脐血血糖存在显著差异,其中流质饮食组脐血血糖较低,这与产妇血糖变化的情况一致,说明脐血血糖或许受母血影响较大而并不能准确反映新生儿的血糖情况。
本研究发现不同入量方式对分娩结局无影响。有报道产程中是否进食对产程时间及分娩结局并无影响[11],但也有研究表明产程中给予麦芽糊精等营养液能加速产程[12]。Parsons的研究显示过量进食会导致产程延长,原因如前述可能是影响了子宫的血流因而发生宫缩乏力[6]。这表明经胃肠摄入能量对宫缩的影响是一个复杂的机制,还需要进一步更精细化的实验去探讨。关于静脉补液对分娩结局的影响,Dawood等的研究显示:产程中分别按250 mL/h与125 mL/h补液,另外一组单纯进食不补液。结果250 mL/h组产程时间更短,但不降低剖宫产率[8]。本研究结果是静脉补液及功能性饮品虽然增加了产妇的入量及能量,但并不影响产程时间与分娩结局。
综上所述,本研究提示产程中不同入量方式对新生儿及分娩结局无显著影响,而对产妇却有显著影响:与产程中仅进流食的产妇相比,静脉输液和补充功能性饮品可增加入量,降低产程中发热比例并且对产妇的血糖稳定、电解质平衡有帮助。因此我们推荐在产程中,在产妇可以接受的情况下,经过评估无高危因素,可以考虑补充静脉输液或者口服功能性饮料。需要注意的是,经胃肠道摄入能量似乎存在一个阈值,适当的补充能量会增加体力促进宫缩,但如果补充过量会导致血液的重新分布而减少子宫的血流,进而可能导致宫缩乏力并增加产后出血量。对于口服功能性饮料的合理用量,需要进一步的研究确定。
1 Sharts-Hopko NC.Oral intake during labor:a review of the evidence.MCN Am J Matern Child Nurs,2010,35:197-203.
2 Care in normal birth:a practical guide.Technical Working Group,World Health Organization.Birth,1997,24:121-123.
3 ACOG Committee Opinion No.441:Oral intake during labor.Obstet Gynecol,2009,114:714.
4 中华医学会麻醉学分会产科学组.分娩镇痛专家共识(2016版).临床麻醉学杂志,2016,32:816-188.
5 卢映君,杨丽娟.液体摄入量对腰硬联合麻醉分娩镇痛产妇发热的影响.护理管理杂志,2015,15:276-278.
6 Parsons M,Bidewell J,Nagy S.Natural eating behavior in latent labor and its effect on outcomes in active labor.J Midwifery Womens Health,2006,51:e1-6.
7 Kubli M,Scrutton MJ,Seed PT,et al.An evaluation of isotonic "sport drinks" during labor.Anesth Analg,2002,94:404-408.
8 Dawood F,Dowswell T,Quenby S.Intravenous fluids for reducing the duration of labour in low risk nulliparous women.Cochrane Database Syst Rev,2013,18:CD007715.
9 Jamal A,Choobak N,Tabassomi F.Intrapartum maternal glucose infusion and fetal acid-base status.Int J Gynaecol Obstet,2007,97:187-189.
10 严荔煌,包海燕,王山米.产妇产程中进食与新生儿血糖.新生儿科杂志,2000,15:6-8.
11 Armstrong TS,Johnston IG.Which women want food during labour?:results of an audit in a Scottish DGH.Health Bull (Edinb),2000,58:141-144.
12 薛玉珠,裴迎新,王正伟.食疗营养液在分娩过程中的应用(附93例报告).福建医药杂志,2003,25:88-89.