·妇幼保健·
巨大儿是指体重≥4 000 g的新生儿,国内2010—2014 年间巨大儿发生率约为8.7% [1],近年来,随着人们物质生活水平的提高,巨大儿发生率也随之上升,未来几年巨大儿可能仍是全国重要公共卫生问题[2]。巨大儿可导致分娩时母体子宫破裂、软产道裂伤、产程停滞、产褥期感染、剖宫产率增加,另外巨大儿在分娩过程中容易发生锁骨骨折[3]等。研究发现,巨大儿在成长至3~4岁时更容易出现超重和肥胖[4-5],成年后患代谢性疾病的风险升高[3]。本研究旨在了解河北省单胎活产巨大儿的发生现况及其危险因素,为临床预防巨大儿发生、降低巨大儿出生率提供数据支持。
1. 资料:河北省孕妇监测信息系统 2013年1月1日至2017年12月31日记录的住院分娩信息。
2. 方法:本研究采用横断面研究,分析河北省单胎活产巨大儿的发生现况及其危险因素。数据来源于河北省孕妇监测信息系统 2013年1月1日至2017年12月31日记录住院分娩信息。该监测系统包括河北省22个监测点(医院),其中7个省市级医院,15个县级医院;该监测系统分布在全省15个县(市、区),每一个地区涵盖不同级别的医院,每个监测点录入所有住院分娩的病例。数据统计纳入2013—2017年所有出院的28周及以上的全省所有助产机构住院分娩出生的活产数,包括户籍人口和非户籍人口。共计255 969例,其中巨大儿(新生儿出生体重≥4 000 g)病例23 102例。录入信息包括孕产妇基本情况,本次分娩情况、妊娠合并症及并发症等。该调查得到了伦理审批。
3. 统计学处理:应用SPSS 20.0统计软件进行分析,使用Excel软件绘制图表。符合正态分布的计量资料采用![]() 进行描述,多组比较采用方差分析;计数资料采用频数和百分率进行描述,采用χ2检验进行比较;运用二元Logistic回归方法分析巨大儿发生的危险因素。以P<0.05为差异有统计学意义。
进行描述,多组比较采用方差分析;计数资料采用频数和百分率进行描述,采用χ2检验进行比较;运用二元Logistic回归方法分析巨大儿发生的危险因素。以P<0.05为差异有统计学意义。
1.一般情况:2013—2017年河北省28周及以上的全省所有助产机构住院分娩出生的单胎活产数,包括户籍人口和非户籍人口,共计255 969例,产妇平均分娩年龄为(28.0±4.5)岁;平均分娩孕周为(38.9±1.5)周,剖宫产率为51.8%(132 580/255 969),单胎活产巨大儿发生率为9.0%(23 102/255 969)。2013—2017年巨大儿发生率分别是9.4%(4 574/48 828)、8.9%(5 253/59 014)、8.9%(3 261/36 496)、8.8%(5 210/59 127)、9.2%(4 804/52 504),差异有统计学意义(图1)。河北省各地区巨大儿发生率差异具有统计学意义,其中邢台地区巨大儿发生率高达13.5%;城市和乡镇巨大儿发生率分别是7.9%和10.0%,乡镇巨大儿发生率高于城市,差异有统计学意义;不同级别医院、年龄、文化程度、孕次、产次、孕周、是否过期产、是否剖宫产、是否糖尿病和新生儿性别的巨大儿发生率之间的差异均有统计学意义。见表1。
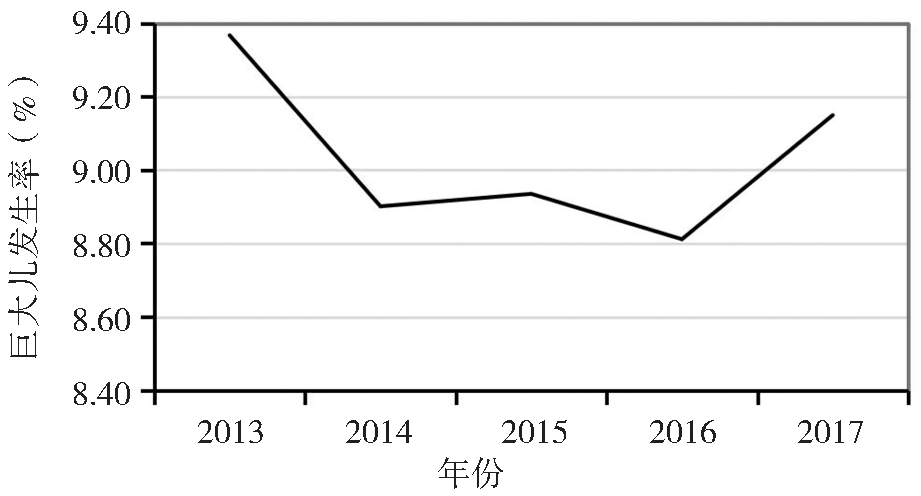
图1 2013—2017年河北省巨大儿发生率分布
表1 2013—2017年河北省孕产妇巨大儿
发生情况单因素分析

人口学特征活产数巨大儿数发生率(%)医院等级∗ 一级28 3122 7289.6 二级110 46311 15010.1 三级117 1949 2247.9年龄(岁)∗ <203 5431925.4 20≤~<35229 02620 3148.7 ≥3523 4002 59611.1文化程度∗ 高等教育85 0687 1388.4 非高等教育170 90115 9649.3居住地∗ 城市116 9929 2157.9 农村138 97713 88710.0城市∗ 保定45 0934 0188.9 沧州45 6465531.2 承德7 61377510.2 邯郸20 4732 48112.1 衡水13 2181 0147.7 秦皇岛20 1851 8959.4 石家庄102 7848 0277.8 唐山11 5931 0839.3 邢台16 2552 20113.5 张家口10 5621 05510.0
表1(续)
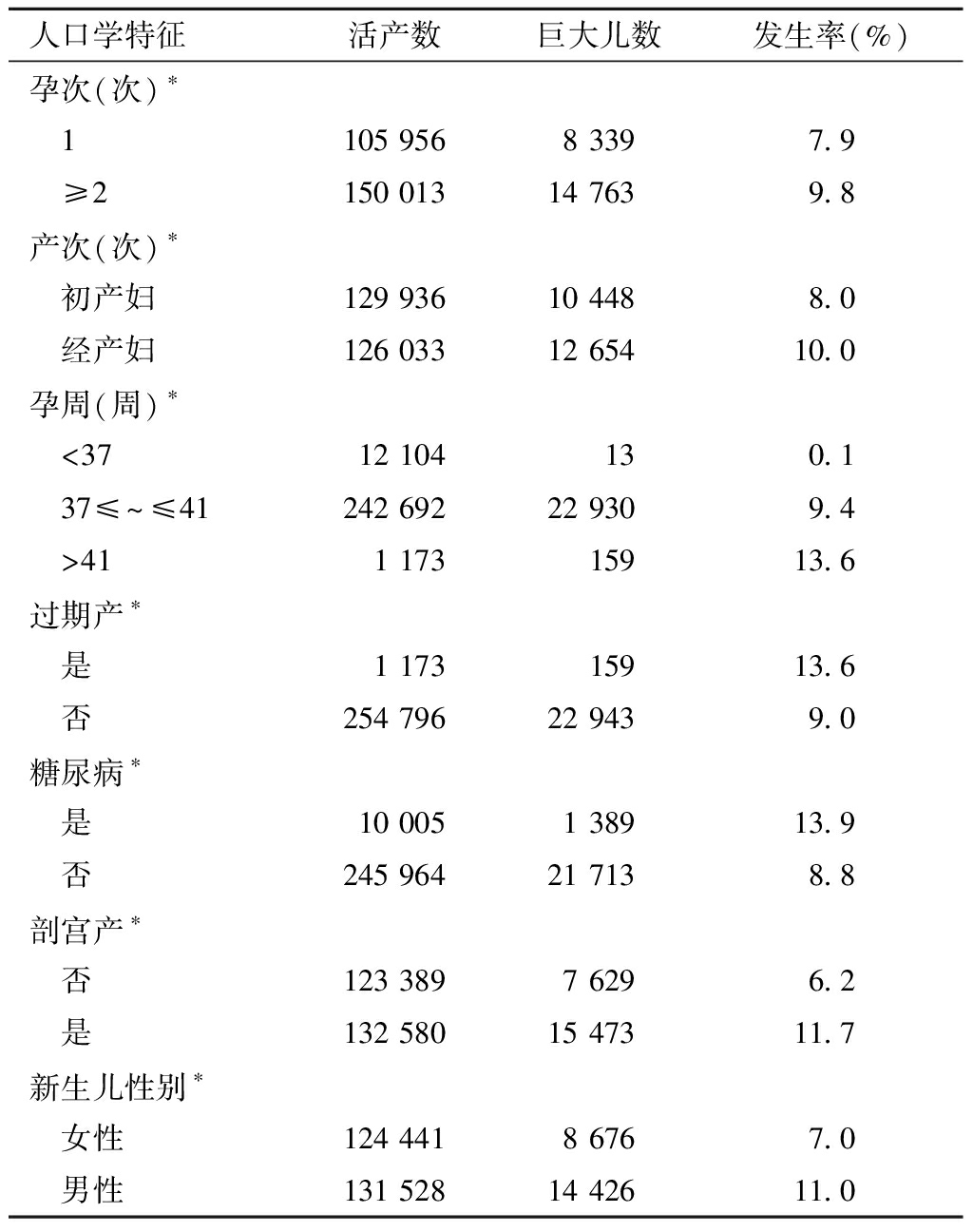
人口学特征活产数巨大儿数发生率(%)孕次(次)∗ 1105 9568 3397.9 ≥2150 01314 7639.8产次(次)∗ 初产妇129 93610 4488.0 经产妇126 03312 65410.0孕周(周)∗ <3712 104130.1 37≤~≤41242 69222 9309.4 >411 17315913.6过期产∗ 是1 17315913.6 否254 79622 9439.0糖尿病∗ 是10 0051 38913.9 否245 96421 7138.8剖宫产∗ 否123 3897 6296.2 是132 58015 47311.7新生儿性别∗ 女性124 4418 6767.0 男性131 52814 42611.0
指标内比较,*P<0.05
2. 巨大儿发生的危险因素分析:以是否为巨大儿作为因变量,孕产次、新生儿性别、母亲年龄、文化程度、孕周、有无妊娠合并糖尿病等为自变量进行Logistic回归分析,结果显示,年龄≥35岁、孕次≥2、经产妇、孕周>41周、妊娠合并糖尿病和男婴是影响巨大儿发生的危险因素。见表2。
表2 河北省单胎活产巨大儿影响因素分析
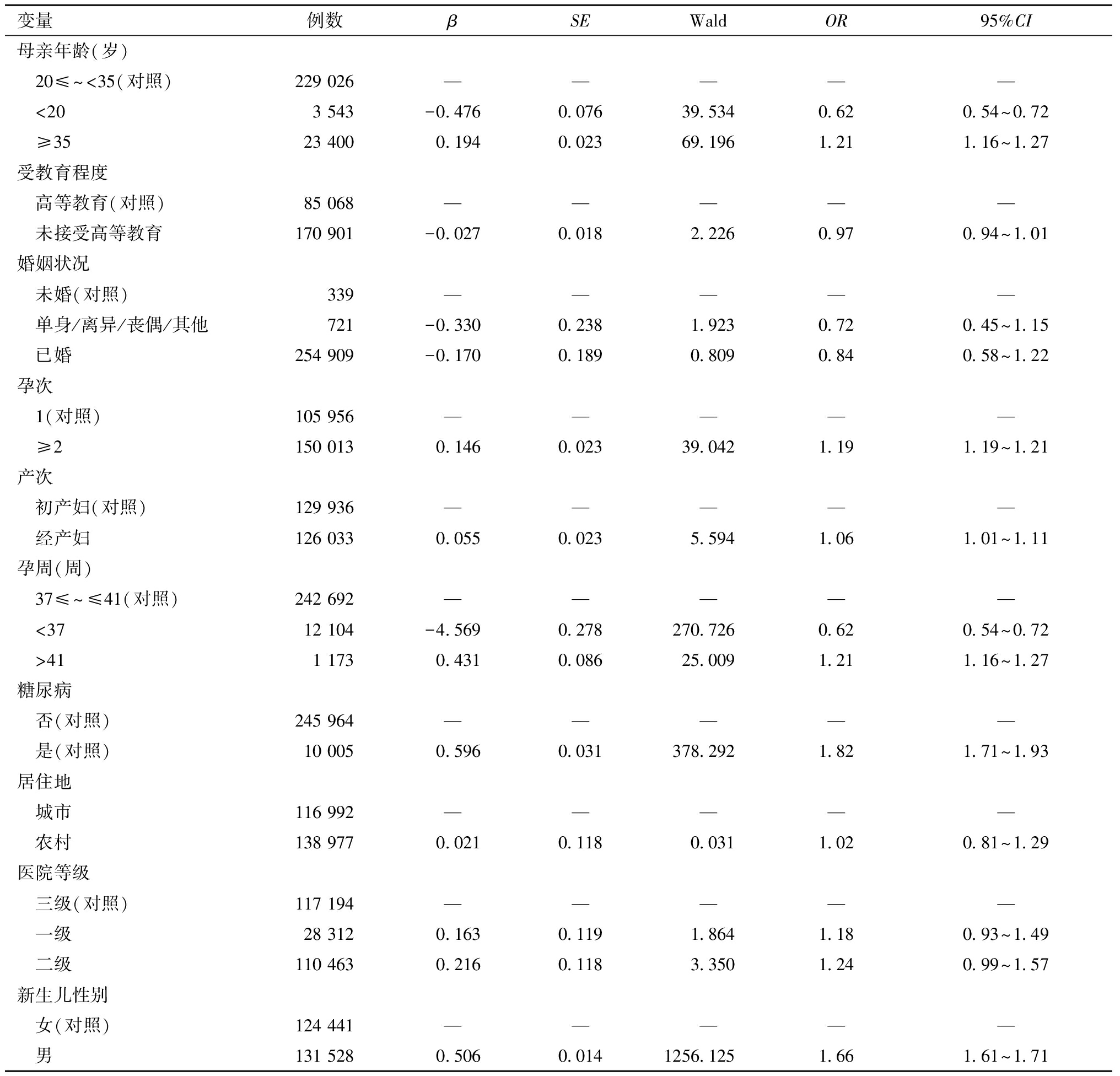
变量例数βSEWaldOR95%CI母亲年龄(岁) 20≤~<35(对照)229 026————— <203 543-0.4760.07639.5340.620.54~0.72 ≥3523 4000.1940.02369.1961.211.16~1.27受教育程度 高等教育(对照)85 068————— 未接受高等教育170 901-0.0270.0182.2260.970.94~1.01婚姻状况 未婚(对照)339————— 单身/离异/丧偶/其他721-0.3300.2381.9230.720.45~1.15 已婚254 909-0.1700.1890.8090.840.58~1.22孕次 1(对照)105 956————— ≥2150 0130.1460.02339.0421.19 1.19~1.21产次 初产妇(对照)129 936————— 经产妇126 0330.0550.0235.5941.06 1.01~1.11孕周(周) 37≤~≤41(对照)242 692————— <3712 104-4.5690.278270.7260.620.54~0.72 >411 1730.4310.08625.0091.211.16~1.27糖尿病 否(对照)245 964————— 是(对照)10 0050.5960.031378.2921.82 1.71~1.93居住地 城市116 992————— 农村138 9770.0210.1180.0311.020.81~1.29医院等级 三级(对照)117 194————— 一级28 3120.1630.1191.8641.18 0.93~1.49 二级110 4630.2160.1183.3501.240.99~1.57新生儿性别 女(对照)124 441————— 男131 5280.5060.0141256.1251.66 1.61~1.71
1.重视妊娠合并糖尿病患者围产营养管理:中国于2014 颁布了妊娠期糖尿病的诊治指南[6],随着对该疾病的认识,诊断率逐年提高,但对疾病控制和治疗还非常不充分[7]。在本研究中,2013—2017年河北省单胎活产巨大儿发生率为9.0%。各地区单胎活产巨大儿发生率也存在差异,其中以邢台(13.5%)、邯郸(12.1%)、承德(10.2%)位居前三位,之后依次为唐山(9.3%)、保定(8.9%)和石家庄(7.8%)。本研究数据样本量大而且分布在全省 15个县(市、区),监测点的选择考虑到覆盖河北省内除廊坊外的每一个地区,且涵盖不同级别的医院。每个监测点录入所有住院分娩的病例。具有人群代表性,其结果在反映河北省及各个地区巨大儿的发生率具有一定的参考价值。之前研究[8]显示2016年河北地区孕产妇妊娠期糖尿病患病率保定为13.99%,石家庄为5.67%,唐山为3.22%,邢台为 0.08%,邯郸1.43%,承德0.77%,张家口为 0.06%,可能是由于邢台、邯郸、承德的妊娠期糖尿病诊断率非常低,没有进行孕期的及时干预,导致巨大儿出生率增高;另外医疗资源分配存在地区差异,低级别医院的产科医师对巨大儿危害认识不足[8]。因此,应重视基层妊娠期糖尿病的筛查,以及围产保健和围产期营养知识的普及工作,加强对孕产妇孕妇的妊娠期营养运动管理,及早发现巨大儿的高危因素并给予干预。
孕产妇的人口、社会、经济特征不同,巨大儿的发生率也不同。本研究发现,乡镇巨大儿发生率(10.0%)高于城市(7.9%),提示城乡水平差异可能与巨大儿发生存在关联。社会迅速发展,人们生活水平不断提高,对孕期营养给予充足重视,但由于人们文化水平及城乡水平的差异,孕期营养观念存在错误,认为孕期应始终加强营养,高热量、高蛋白等不合理饮食会不同程度增加巨大儿发生风险[9]。在一、二级医院分娩的巨大儿的发生率高于三级医院,可能与二级医院与三级医院在孕妇的妊娠期管理上存在差异有关。另外,三级医院孕期营养门诊的开设和围产营养的管理开展较早,北京大学第一医院针对于14 188例北京地区单胎足月孕妇的临床资料[10]进行分析发现,在设立孕期营养门诊、加强妊娠期糖尿病筛查和管理后,巨大儿发生率有明显下降。由此可见,加强对孕妇的妊娠期营养运动管理,及早发现巨大儿的高危因素并予以干预,在巨大儿发生率的降低中发挥着重要作用。
本研究发现,糖尿病与巨大儿的发生具有强相关性(OR=1.82,95% CI=1.71~1.93)。有研究显示,未加以控制的妊娠合并糖尿病孕妇巨大儿的发生率高达50%左右 [11]。母亲血糖升高会引起胎儿的高胰岛素血症,而胰岛素不能通过胎盘转运,促使肝糖原沉积,蛋白质合成增加以及脂肪沉积增多,从而促进胎儿生长发育。但是胎儿各个器官的发育不对称,对于胰岛素敏感的组织,如脂肪、肌肉、心脏及肝脏的体积增大,而脑肾体积不增大,导致胎儿在宫内对于缺氧的耐受力差,容易发生肩难产; 且其对外界环境的适应能力差,导致患病率增加[12]。因此,应对孕妇行口服糖耐量筛查,及时发现妊娠糖尿病,对妊娠糖尿病孕妇进行正规的宣教及治疗。
2.重视巨大儿高危妊娠的筛查和干预:本研究显示,孕周大于41周是巨大儿发生的独立危险因素,因此,采取有效措施预防过期产,尽量控制胎儿在宫内生长发育的时间位于正常范围内,可以降低巨大儿的发生率。另外多次妊娠史、经产妇、高龄孕妇生育巨大儿的风险增加,这可能是由于随着产次的增加,前次分娩导致体重滞留影响本次妊娠的体重管理。因此,应重视高龄及经产妇的体重管理,切实做好围产期营养宣教。巨大儿的发生机制复杂,遗传、环境及孕妇代谢性疾病等均可导致巨大儿的发生[13]。多项研究[9,14-15]显示,巨大儿的发生可能与孕前体重指数、孕期增重速度、吸烟等因素有关。
3.本研究的意义:综上所述,巨大儿的发生风险过高、妊娠合并糖尿病、高龄、孕周超过41周、多产等都是巨大儿的危险因素。因此,应加强围产期营养宣教和体重管理,重视孕期保健,合理膳食,杜绝不良生活习惯;采取措施对孕期糖尿病做到早预防、早发现、规范化管理;严格控制终止妊娠的孕周,减少过期产,切实降低巨大儿的发生风险,保障母婴安全。
1 Wang D,Hong Y,Zhu L,et al.Risk factors and outcomes of macrosomia in China:A multicentric survey based on birth data.J Matern Fetal Neonatal Med,2017,30:623-627.
2 Rao J,Fan D,Wu S,et al.Trend and risk factors of low birth weight and macrosomia in south China,2005-2017:a retrospective observational study.Sci Rep,2018,8:3393.
3 Araujo Júnior E,Peixoto AB,Zamarian AC,et al.Macrosomia..Best Pract Res Clin Obstet Gynaecol,2017,38:83-96.
4 宋耕,孔令英,王晶,等.妊娠期糖尿病患者子代3~4岁的随访研究.中华围产医学杂志,2013,16:331-336.
5 Oldroyd J,Renzaho A,Skouteris H,et al.Low and high birth weight as risk factors for obesity among 4 to 5-year-old Australian children:does gender matter?.Eur J Pediatr,2011,170:899-906.
6 妊娠合并糖尿病诊治指南(2014).中华妇产科杂志,2014,49:561-569.
7 郭广丽,李晓慧,周钦,等.2015-2017年河北省妊娠期糖尿病患病率及危险因素分析.实用医学杂志,2019,35:2844-2847.
8 王笑笑,刘情,张英奎,等.2016年河北省妊娠期糖尿病患病率和流行病学特点分析.中国全科医学,2018,576:79-83.
9 章琦,柏如海,王玲玲,等.西安市2010-2013年活产单胎巨大儿现况及其影响因素分析.中华流行病学杂志,2016,8:1095-1098.
10 任江红,王晨,魏玉梅,等.北京地区单胎足月巨大儿的发生率及危险因素分析.中华妇产科杂志,2016,51:410-414.
11 Retnakaran R,Ye C,Hanley AJG,et al.Effect of maternal weight among women without gestational diabetes mellitus.CMAJ,2012,184:1353-1360.
12 Barrett HL,Dekker Nitert M,Mcintyre HD,et al.Normalizing Metabolism in Diabetic Pregnancy:Is It Time to Target Lipids?.Diabetes Care,2014,37:1484-1493.
13 Telejko B,Kuzmicki M,Kretowska MZ,et al.A comparison of the International Association of Diabetes and Pregnancy Study Groups Recommendations with Former Criteria for Diagnosing Gestational Diabetes Mellitus:A Retrospective Cohort Study.Exp Clin Endocrinol Diabetes,2019,127:359-366.
14 Vinturache AE,Chaput KH,Tough SC.Pre-pregnancy body mass index (BMI) and macrosomia in a Canadian birth cohort.J Matern Fetal Neonatal Med,2017,30:109-116.
15 史琳,陈鹏,杨红梅,等.孕妇体质量及其他因素与分娩巨大儿的相关性研究.实用妇产科杂志,2017,33:453-458.