妊娠期糖尿病(gestational diabetes mellitus,GDM)及妊娠期亚临床甲状腺功能减退症(subclinical hypothyroidism,SCH)为妊娠期女性常见并发症[1-2],临床GDM合并SCH的案例并不在少数。近年来,国内外多个研究表明GDM与甲状腺功能之间关系密切[3],部分学者认为GDM合并SCH将增加母婴不良结局[4];而炎性反应已被证实参与了GDM的发生[5],尽管维生素D有较大争议,但多数学者认为维生素D可能与胰岛素抵抗相关[6]。因此,包括IL-1、hs-CRP在内的炎性因子及25-OH-D可能与GDM合并SCH有一定关系。基于此,现选取本院门诊收治的GDM合并SCH孕妇作为研究对象,探讨IL-1、hs-CRP、25-OH-D用于GDM合并SCH的早期预测价值。
资料与方法
一、一般资料
回顾性分析2017年8月至2018年8月本院门诊收治的122例GDM孕妇的临床资料,61例合并SCH作为GDM合并SCH组,余61例单纯GDM则作为GDM组,另择同期61例健康妊娠孕妇作为健康妊娠组。GDM合并SCH组年龄24~34岁,平均年龄(28.3±5.1)岁;GDM组年龄23~35岁,平均年龄(27.8±5.0)岁;健康妊娠组年龄22~36岁,平均年龄(29.1±5.2)岁。纳入标准:(1)临床资料完整;(2)除基础疾病外,不合并子痫、妊高症等其他类型并发症。排除标准:(1)精神疾病者;(2)既往糖尿病和(或)甲状腺疾病史。三组孕妇一般资料比较,差异无统计学意义,具可比性。
二、方法
1. 诊断方法:所有孕妇妊娠10周前行SCH诊断,血清甲状腺激素(thyiod stimulating hormone,TSH)、游离甲状腺素(free thyroxine,FT4)以及甲状腺过氧化物酶抗体(thyroid peroxidase antibody,TPOAb)采用电化学发光法,并参照《妊娠和产后甲状腺疾病诊治指南》[7]中相关标准,诊断标准为血清TSH 2.5~10 mIU/L、FT4正常范围;孕24~28周行GDM诊断,行葡萄糖耐量试验(oral glucose tolerance test,OGTT),空腹血糖(the first fasting blood glucose,FBG)、1 h血糖、2 h血糖水平采用葡萄糖氧化酶法,并参照《妊娠合并糖尿病诊治指南(2014)》[8]中相关标准,诊断标准为FBG≥92 mg/dL、1 h血糖≥180 mg/dL、2 h血糖≥153 mg/dL中任一项。
2. 相关指标检查方法:所有孕妇于孕早期(6~10周)抽取空腹肘静脉血5 mL,经离心后制取血清样品待测,IL-1、25-OH-D采用酶联免疫吸附法,试剂盒购自于江西艾博因生物科技有限公司(规格:48T/96T),25-OH-D试剂盒购自于上海酶研生物科技有限公司(规格:48T/96T);hs-CRP采用免疫比浊法,试剂盒购自于上海雅吉生物科技有限公司(规格:50T/363T);TPOAb采用电化学发光免疫分析法测定,试剂盒购自于上海信帆生物科技有限公司;胰岛素抵抗指数(Insulin resistance index,IRI)采用HoMA稳态模型计算。
3. 统计学处理:应用SPSS 22.0统计软件处理数据,计量资料采用![]() 表示,三组IL-1、hs-CRP、25-OH-D、TPOAb、IRI比较采用单因素方差分析;相关性采用Pearson检验;预测价值ROC曲线分析,并AUC越接近1预测价值越高,均以P<0.05为差异具统计学意义。
表示,三组IL-1、hs-CRP、25-OH-D、TPOAb、IRI比较采用单因素方差分析;相关性采用Pearson检验;预测价值ROC曲线分析,并AUC越接近1预测价值越高,均以P<0.05为差异具统计学意义。
结 果
一、不同孕妇血清IL-1、hs-CRP、25-OH-D水平比较
三组孕妇IL-1、hs-CRP、25-OH-D水平差异显著(P<0.05);其中GDM合并SCH组、GDM组IL-1、hs-CRP水平显著高于健康妊娠组(P<0.05),25-OH-D水平均显著低于健康妊娠组(P<0.05);且GDM合并SCH组IL-1、hs-CRP水平显著高于GDM组(P<0.05)。见表1。
表1 三组孕妇相关生化指标比较 Table 1 Comparison of selected biochemical indexes of pregnant women in the three groups
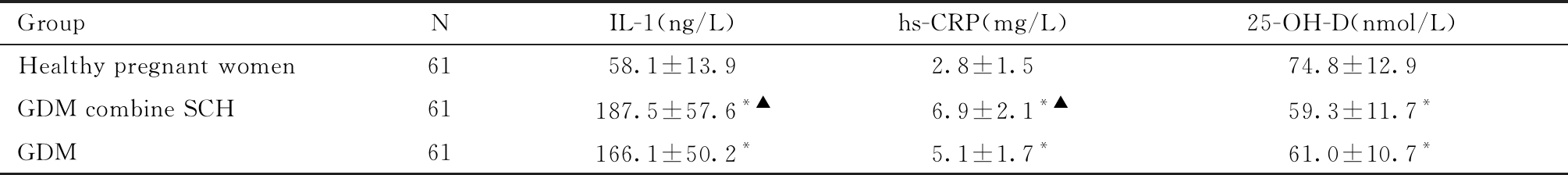
GroupNIL-1(ng/L)hs-CRP(mg/L)25-OH-D(nmol/L)Healthy pregnant women6158.1±13.92.8±1.574.8±12.9GDM combine SCH61187.5±57.6*▲6.9±2.1*▲59.3±11.7*GDM61166.1±50.2*5.1±1.7*61.0±10.7*
Compared with the healthy pregnant women, *P<0.05 ; Compared with the GDM group, ▲P<0.05
二、不同孕妇甲状腺功能及胰岛素功能比较
三组孕妇在TPOAb、IRI的比较上差异显著(P<0.05);其中GDM合并SCH组、GDM组TPOAb、IRI水平显著高于健康妊娠组(P<0.05),且GDM合并SCH组TPOAb、IRI水平显著高于GDM组(P<0.05)。见表2。
表2 三组孕妇TPOAb及IRI比较 Table 2 Comparison of TPOAb and IRI among the three groups of pregnant women
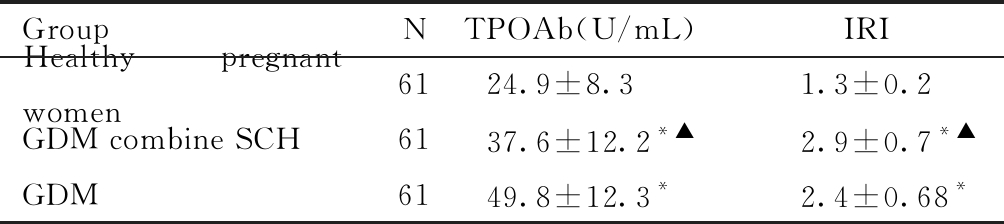
GroupNTPOAb(U/mL) IRIHealthy pregnant women6124.9±8.31.3±0.2GDM combine SCH6137.6±12.2*▲2.9±0.7*▲GDM6149.8±12.3*2.4±0.68*
Compared with the healthy pregnant women, *P<0.05 ; Compared with the GDM group, ▲P<0.05
三、IL-1、hs-CRP、25-OH-D与甲状腺功能及胰岛素功能的相关性
相关性分析,TPOAb与IL-1、hs-CRP呈正相关(P<0.05),与25-OH-D未见显著相关性;IRI与IL-1、hs-CRP呈正相关(P<0.05),与25-OH-D呈负相关(P<0.05)。见表3。
表3 TPOAb及IRI与IL-1、hs-CRP、25-OH-D的相关性分析
Table 3 Correlation analysis of TPOAb and IRI with IL-1, HS-CRP and 25-OH-D
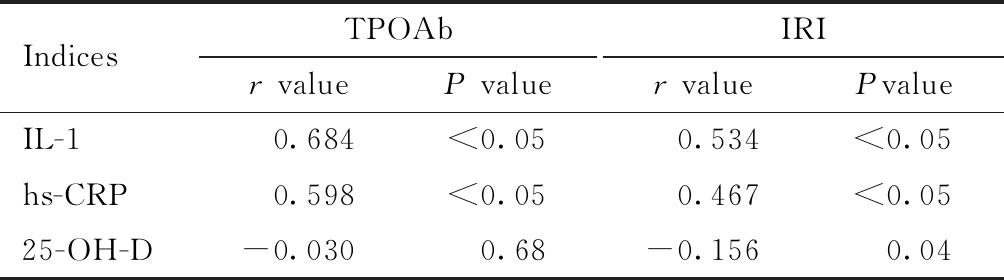
IndicesTPOAbr valueP valueIRIr valuePvalueIL-1 0.684<0.05 0.534<0.05hs-CRP 0.598<0.05 0.467<0.0525-OH-D-0.030 0.68-0.156 0.04
四、IL-1、hs-CRP、25-OH-D预测价值
将IL-1、hs-CRP、25-OH-D纳入回归模型,并计算三项联合诊断公式=IL-1+(0.281/0.020)×hs-CRP-(0.038/0.020)×25-OH-D,行ROC曲线分析。结果显示,IL-1、hs-CRP、25-OH-D诊断AUC分别为0.884(敏感度90.2%、特异度90.2%)、0.860(敏感度82%、特异度90.2%)、0.724(敏感度67.2%、特异度73.8%),三项联合诊断AUC为0.905(敏感度91.8%、特异度90.2%)。见图1。
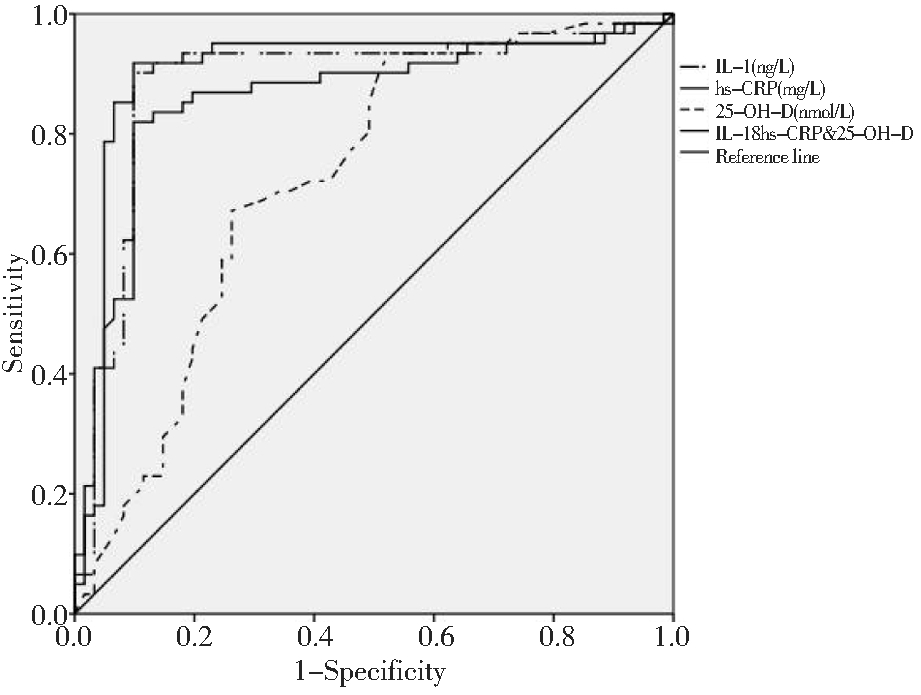
图1 IL-1、hs-CRP、25-OH-D及联合预测GDM合并SCH的ROC曲线
Figure 1 ROC curve of IL-1, hs-CRP, 25-OH-D and their combination in the prediction of GDM with SCH
讨 论
妊娠期女性为适应胎儿生长发育的需要以及在胎盘激素的影响下,包括血液循环系统、生殖系统、呼吸系统、消化系统、泌尿系统等在内的多个系统将产生不同的生理变化[9-10],且各器官的生理变化还可能增加脏器官的负担,进而导致器官功能障碍而出现病理性症状。GDM为妊娠期间首次发现或发生的糖耐量异常,疾病发生与胰岛素抵抗(insulin resistance,IR)相关,值得注意的是,约60%的GDM将在10年间发展为2型糖尿病[11]。SCH属妊娠期第二大常见内分泌疾病,可引发甲状腺功能异常:两种并发症即可单独存在影响临床母婴结局,又可同时存在增加不良妊娠结局。国内外多个研究表明,甲状腺功能与胰岛素抵抗之间存在密切关系,在王巧敏等[12]的研究中指出,甲状腺功能下降尤其是低水平的FT4将加重GDM孕妇发生更为严重的IR,且FT4水平越低IR越严重;而在叶可君等[13]的研究中也指出,随着孕期的推进,女性体内甲状腺功能相关指标TSH不断升高而FT4不断下降,且GDM孕妇体内发生的变化更为显著,其TPOAb(为自身特异性甲状腺疾病的特异性指标)阳性率显著高于正常孕妇。
相关研究表明,免疫调节、体重、遗传因素、炎性反应、微量元素缺乏、种族等可能为GDM和孕期甲状腺疾病的影响因素[14-15],国内诊治指南推荐存在高危因素的孕妇进行甲状腺功能检查,但对于SCH孕妇是否需要在孕早期进行激素代替治疗观点不一。SCH孕妇接受治疗虽然有助于降低不良妊娠结局风险,但于死胎发生率并无显著改善,因此,有必要分析各生化因子与GDM合并SCH的关系。IL-1、hs-CRP均属炎性因子,IL-1在免疫功能、炎性反应中均为核心作用的细胞因子,当胰岛β细胞损伤,将发生胰岛炎性反应[16],因而在外周血、局部组织中检出水平升高,而高水平的IL-1又将通过其他因子而引起血管内皮血通透性改变而加剧炎性反应程度,且IL-1等细胞因子又可促进hs-CRP的合成,hs-CRP则通过脂肪、激素等多个信号通路而影响胰岛素反馈调节通路,加剧IR。甲状腺功能主要受TSH、碘的影响,甲状腺本身可产生IL-1,而IL-1可刺激体外垂体分泌TSH而导致反馈作用减弱,进而导致甲状腺功能减退。另外,临床亚甲状腺功能减退症虽然无症状或症状轻微,但对靶器官、靶组织产生一定的损害。且有研究指出,SCH与动脉粥样硬化之间存在一定关联性[17],而hs-CRP则是反映轻微血管炎症的代表生化因子之一。本研究发现,IL-1、hs-CRP水平以GDM合并SCH组>GDM组>健康妊娠组,且相关性分析发现,TPOAb、IRI与IL-1、hs-CRP呈显著正相关,也就是TPOAb阳性率越高、IRI越严重,炎性反应越剧烈。除炎性因子外,微量元素也是近年来研究热点之一,大部分学者认为维生素D是维持胰岛正常功能和糖耐量必须因子[18],维生素D的缺乏将加重IR,因25-OH-D为维生素D的中间代谢产物,且半衰期长、易检出、较稳定而常作为反映维生素D的指标。本研究显示,与正常孕妇相比,GDM合并/不合并SCH的孕妇体内25-OH-D均显著下降,且相关性分析,25-OH-D与IRI呈显著负相关。但25-OH-D与SCH之间是否存在相关性争议较多,而在本研究中,并未发现单纯GDM组与GDM合并SCH组之间的25-OH-D水平存在显著差异,且也未发现25-OH-D与TPOAb存在相关性,这与王丽霞等[19]研究结果类似;但在李珍梅等[20]的研究中指出,SCH孕妇体内维生素D水平下降显著,可能为选择样本的差异性,南北方地域差距、饮食习惯、户外活动量等都可能影响研究结果。此外,多数研究GDM合并SCH与维生素D关系的研究中,其所设立的健康妊娠组为正常孕妇,因此可能影响了维生素D水平与SCH之间的分析。且ROC曲线分析,三者联合有助于临床早期诊断和判断干预效果。此外,也可能为临床控制GDM合并SCH病情提供新的治疗思路。本研究可能存在因选择样本的差异性而致实验结果有所误差,因此将来仍需大样本的研究。
总而言之,IL-1、hs-CRP、25-OH-D与GDM合并SCH具密切关系,临床可结合三者水平辅助诊断GDM合并SCH。
1 Drover S,Villanger GD,Aase H,et al.Maternal Thyroid Function During Pregnancy or Neonatal Thyroid Function and Attention Deficit Hyperactivity Disorder:A Systematic Review.Epidemiology,2019,30:130-144.
2 高劲松,边旭明.妊娠期亚临床甲状腺功能减退症的诊断标准及危害和处理.实用妇产科杂志,2015,31:888-890.
3 Yang S,Shi F T,Leung P C,et al.Low Thyroid Hormone in Early Pregnancy Is Associated with an Increased Risk of Gestational Diabetes Mellitus J Clin EndocrinolMetab,2016,101:jc20161506.
4 黄三秀.妊娠期糖尿病合并亚临床甲减对妊娠结局的影响研究.实用临床医药杂志,2016,20:73-75.
5 Abell SK,De Courten B,Boyle JA,et al.Inflammatory and Other Biomarkers:Role in Pathophysiology and Prediction of Gestational Diabetes Mellitus.Int J Mol Sci, 2015,16:13442-13473.
6 Corcoy R,Mendoza LC,Simmons D,et al.Re:Vitamin D and gestational diabetes mellitus:a systematic review based on data free of Hawthorne effect.Clin Chim Acta,2018,125:1338-1339.
7 中华医学会内分泌学分会.妊娠和产后甲状腺疾病诊治指南.中华内分泌代谢杂志,2012,28:354-367.
8 中华医学会妇产科学分会产科学组.妊娠合并糖尿病诊治指南(2014).健康管理,2014,8:489-498.
9 蒋萌,林建华.妊娠期血液系统生理变化.实用妇产科杂志,2016,32:641-643.
10 Soma-Pillay P,Nelson-Piercy C,Tolppanen H,et al.Physiological changes in pregnancy.Cardiovasc J Afr,2016,27:89-94.
11 叶华莹.妊娠期糖尿病产后发展为2型糖尿病的相关因素研究进展.国际妇产科学杂志,2018,45:28-32.
12 王巧敏,刘怀昌,李蕊,等.甲状腺功能减退对妊娠期糖尿病孕妇糖代谢及胰岛素敏感性的影响.广东医学,2016,37:245-246.
13 叶可君,彭梦佳,戴洁,等.妊娠期糖尿病与妊娠期高血压疾病患者甲状腺功能变化情况与临床干预研究.中国妇幼保健,2018,33:27-31.
14 周秋明,盛望望,李颖,等.天津市某社区卫生服务中心建卡孕妇妊娠糖尿病危险因素分析.中国医学前沿杂志(电子版),2019,11:90-94.
15 李艳,周淑.妊娠合并亚临床甲状腺功能减退症相关危险因素分析.中国计划生育和妇产科,2017,9:52-56.
16 Katra P,Dereke J,Nilsson C,et al.Plasma Levels of the Interleukin-1-Receptor Antagonist Are Lower in Women with Gestational Diabetes Mellitus and Are Particularly Associated with Postpartum Development of Type 2 Diabetes.PLoS One,2016,11:e0155701.
17 何方,戴海龙,光雪峰.亚临床甲状腺功能减退与心血管疾病的研究进展.中国心血管病研究,2016,14:1-5.
18 孙莹,梁晓春.维生素D缺乏在胰岛素抵抗中的作用及其中药研究价值.世界中西医结合杂志,2017,12:144-147.
19 刘鑫颖,彭伟,王丽霞,等.妊娠早期妇女维生素D营养状态及其与甲状腺功能减退症关系.青岛大学医学院学报,2017,53:56-59.
20 李珍梅,钟义春,陈晓正,等.亚临床甲状腺功能减退合并妊娠期糖尿病孕妇血清维生素D水平的研究.现代诊断与治疗,2016,27:2657-2658.