自2010年世卫组织公布高剖宫产率国家名单[1]以来,在其他国家剖宫产率仍居高不下的情况下[2],唯有中国不断降低剖宫产率,其中上海市剖宫产率从2008年60.9%降低到2014年50.8%[3],但无医学指征的社会因素仍占剖宫产指征首位[4]。2016年和2021年,全面两孩政策[5]和三孩政策[6]陆续实施,高危妊娠和瘢痕子宫的比例不断增加[7],这是否影响了剖宫产率?影响程度如何?本文回顾性分析上海市浦东新区妇幼保健院近十一年的剖宫产率和指征构成,旨在探讨生育政策对国内剖宫产率的影响。
资料与方法
1. 研究对象:收集2010年1月1日—2020年12月31日于本院住院分娩的所有孕产妇分娩信息,包括分娩方式和医师记录在术前小结中的剖宫产指征。
2. 剖宫产指征:由于某些剖宫产指征如“截瘫”、“骨盆骨折”等例数过少,为便于统计,将少见指征合并为一大类,并以第一指征作为统计指标,最终将剖宫产指征分为十一大类[8]:(1)瘢痕子宫(剖宫产史);(2)产程延长或停滞、引产失败;(3)胎宭、产程中发热;(4)多胎妊娠;(5)可疑巨大儿;(6)头盆不称、持续性枕后位、产道狭窄或畸形、宫颈手术史;(7)妊娠期高血压、慢性高血压合并妊娠、子痫前期、子痫、HELLP综合征;(8)胎位异常;(9)母胎因素;(10)产科因素;(11)无医学指征而孕妇要求。
胎窘指胎心异常伴胎动异常或羊水污染[9];产程中发热指产妇体温≥37.5℃伴心率增快,伴或不伴胎心率异常[10]。
可疑巨大儿指根据腹型或B超估计的胎儿体重≥4 000 g[11]。
头盆不称包括试产前和试产后发现胎头不能入盆[12]。
瘢痕子宫指征大多为剖宫产史,其他子宫手术史占比极少,为凸显多孩政策效应下的瘢痕子宫比例变化,特将具有剖宫产史的瘢痕子宫单独归为一类,而将例数较少的其他子宫手术史归为母胎因素指征。母胎因素指可能使阴道试产风险明显增加的疾病,除其他子宫手术史的瘢痕子宫以外,还包括妊娠合并心脏病、妊娠合并脂肪肝、妊娠合并外科疾病(包括截瘫、骨折、脊柱侧弯、阑尾炎等)、妊娠合并性传播感染(包括梅毒、艾滋、尖锐湿疣等)、妊娠期肝内胆汁淤积症、胎儿生长受限、胎儿畸形等[13]。
产科因素指胎盘早剥、脐带脱垂、前置胎盘等[13]。
孕妇要求包括社会因素以及对阴道试产风险影响较小的合并症或并发症,如妊娠期糖尿病、妊娠合并甲状腺疾病、脐带缠绕、高度近视、胎膜早破、乙肝、GBS感染等。
3. 主要指标计算方式:总分娩数89 251例,总剖宫产率=总剖宫产例数/总分娩数×100%;指征别剖宫产率=该指征例数/总分娩数×1 000‰。
既往有剖宫产史产妇共11 740例,无剖宫产史产妇分娩数共77 511例,首次剖宫产指既往无剖宫产史、本次分娩方式为剖宫产的产妇,首次剖宫产率=首次剖宫产例数/无剖宫产史产妇分娩数×100%;首次剖宫产的指征别剖宫产率=该指征例数/无剖宫产史产妇分娩数×1 000‰。
初产妇分娩数共60 964例,初产妇剖宫产率=初产妇剖宫产例数/初产妇分娩数×100%;初产妇的指征别剖宫产率=该指征例数/初产妇分娩数×1 000‰。
经产妇特指无剖宫产史的经产妇,共16 547例,经产妇剖宫产率=经产妇剖宫产例数/经产妇分娩数×100%;经产妇的指征别剖宫产率=该指征例数/经产妇分娩数×1 000‰。
4. 统计学处理:根据不同年份,对每年的产妇年龄、孕周、新生儿体重等连续变量以![]() 表示,采用单因素方差分析(one-way ANOVA),计算F值;分娩方式、剖宫产指征等无序分类变量以[例 (%)]表示,采用趋势卡方检验(Mantel-Haenszel卡方)计算χ2值;对连续变量转换的等级资料,如不同孕周、不同新生儿体重,采用Kruskal Wallis检验计算χ2值,以P<0.05为差异有统计学意义。采用经对数转换(Link=Log)的泊松回归(Distribution=Poisson)模型(PROC GENMOD)计算指征别剖宫产率的年度变化百分比(annual percent change,APC)及95% CI,以P<0.05为差异具有统计学意义。使用SAS 9.4软件实现全部统计学分析。
表示,采用单因素方差分析(one-way ANOVA),计算F值;分娩方式、剖宫产指征等无序分类变量以[例 (%)]表示,采用趋势卡方检验(Mantel-Haenszel卡方)计算χ2值;对连续变量转换的等级资料,如不同孕周、不同新生儿体重,采用Kruskal Wallis检验计算χ2值,以P<0.05为差异有统计学意义。采用经对数转换(Link=Log)的泊松回归(Distribution=Poisson)模型(PROC GENMOD)计算指征别剖宫产率的年度变化百分比(annual percent change,APC)及95% CI,以P<0.05为差异具有统计学意义。使用SAS 9.4软件实现全部统计学分析。
结果
1. 一般情况:总分娩数89 251例,其中50 689例(56.8%)剖宫产,571例产钳助产(0.6%),37 991例(42.6%)顺产。有659例(0.7%)剖宫产由于年代久远,未找到病历中记录的剖宫产指征,故未纳入剖宫产指征分析。初产妇60 964例,其中剖宫产34 854例(57.2%);两孩及两孩以上28 287例,其中剖宫产15 835例(56.0%)。
十一年间,本中心分娩的产妇年龄、产次等都发生了明显的变化。产妇平均年龄从(26.7±4.3)岁上升到(29.2±4.5)岁,高龄产妇比例从2010年5.0%上升至2020年12.0%;初产妇占比从78.4%下降至55.9%,两孩(19.5%~39.2%)和三孩以上(2.0%~4.9%)占比逐年增加,见表1。
表1 89 251例产妇基本特征

指标*2010年(n=11 351)2011年(n=10 906)2012年(n=12 176)2013年(n=9 785)2014年(n=9 234)2015年(n=7 150)年龄( x±s, 岁)26.7±4.327.2±4.327.7±4.027.7±4.027.8±4.128.1±4.6 ≥35[例(%)]562(5.0)618(5.7)645(5.3)544(5.6)577(6.3)668(9.3)孕周( x±s,w)39.4±1.439.4±1.539.3±1.439.2±1.439.3±1.439.2±1.5 <34[例(%)]79(0.7)104(1.0)90(0.7)78(0.8)83(0.9)70(1.0) 34≤~<37[例(%)]357(3.2)380(3.5)457(3.8)421(4.3)397(4.3)308(4.3) 37≤~<39[例(%)]3 209(28.3)3 118(28.6)4 017(33.0)3 669(37.5)3 259(35.3)2 609(36.5) 39≤~<41[例(%)]6 586(58.0)6 327(58.0)6 755(55.5)4 893(50.0)4 710(51.0)3 591(50.2) ≥41[例(%)]1 120(9.9)977(9.0)857(7.0)724(7.4)785(8.5)572(8.0)本市户籍 [例(%)]4 300(37.9)3 882(35.6)4 925(40.5)3 415(34.9)3 189(34.5)2 576(36.0)产次 [例(%)] 一孩8 904(78.4)8 312(76.2)9 502(78.0)7 157(73.1)6 776(73.4)4 574(64.0) 两孩2 216(19.5)2 347(21.5)2 492(20.5)2 393(24.5)2 320(25.1)2 424(33.9) 三孩以上231(2.0)247(2.3)182(1.5)235(2.4)138(1.5)152(2.1)
表1(续)
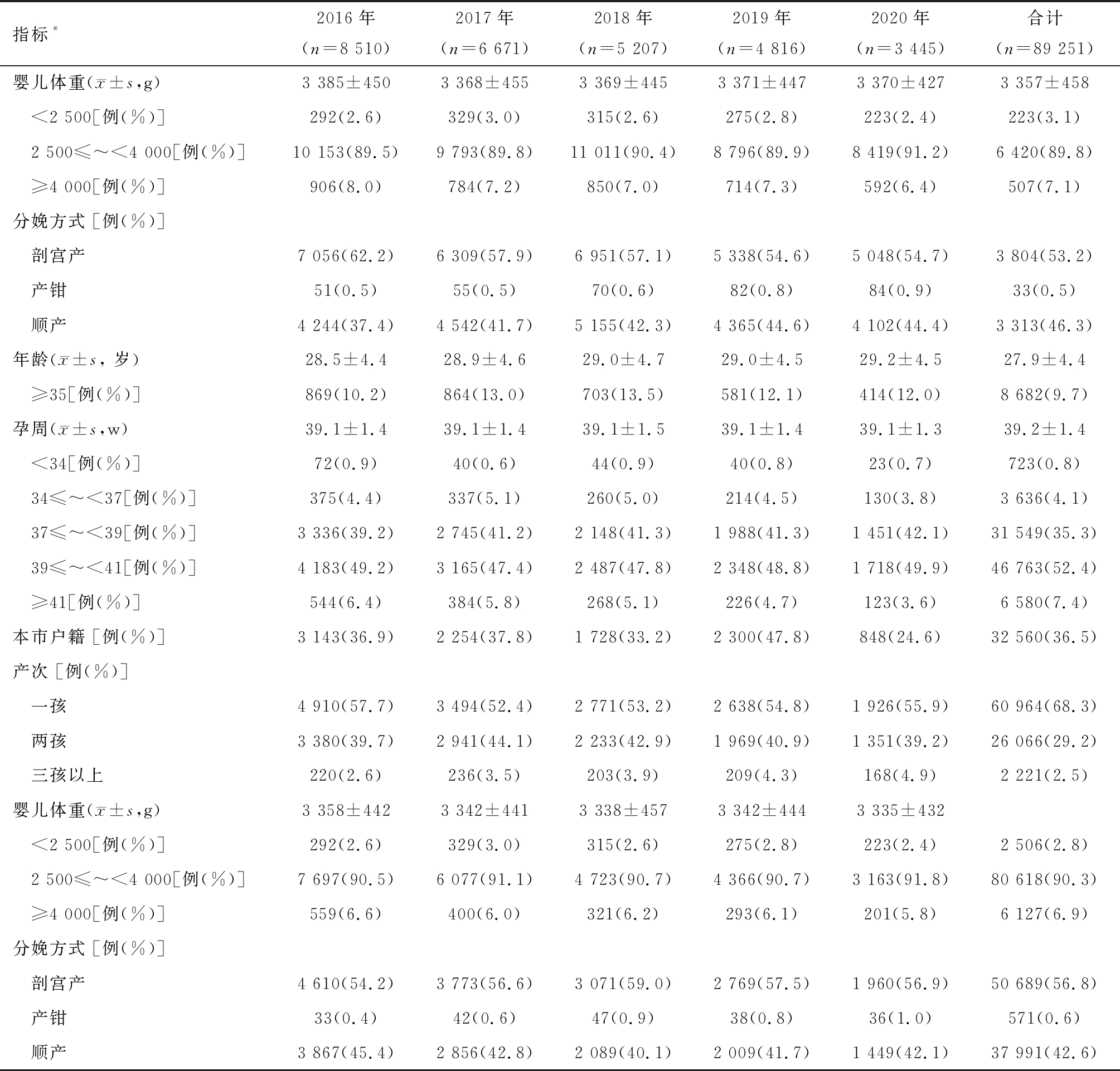
指标*2016年(n=8 510)2017年(n=6 671)2018年(n=5 207)2019年(n=4 816)2020年(n=3 445)合计(n=89 251)婴儿体重( x±s,g)3 385±4503 368±4553 369±4453 371±4473 370±4273 357±458 <2 500[例(%)]292(2.6)329(3.0)315(2.6)275(2.8)223(2.4)223(3.1) 2 500≤~<4 000[例(%)]10 153(89.5)9 793(89.8)11 011(90.4)8 796(89.9)8 419(91.2)6 420(89.8) ≥4 000[例(%)]906(8.0)784(7.2)850(7.0)714(7.3)592(6.4)507(7.1)分娩方式 [例(%)] 剖宫产7 056(62.2)6 309(57.9)6 951(57.1)5 338(54.6)5 048(54.7)3 804(53.2) 产钳51(0.5)55(0.5)70(0.6)82(0.8)84(0.9)33(0.5) 顺产4 244(37.4)4 542(41.7)5 155(42.3)4 365(44.6)4 102(44.4)3 313(46.3)年龄( x±s, 岁)28.5±4.428.9±4.629.0±4.729.0±4.529.2±4.527.9±4.4 ≥35[例(%)]869(10.2)864(13.0)703(13.5)581(12.1)414(12.0)8 682(9.7)孕周( x±s,w)39.1±1.439.1±1.439.1±1.539.1±1.439.1±1.339.2±1.4 <34[例(%)]72(0.9)40(0.6)44(0.9)40(0.8)23(0.7)723(0.8) 34≤~<37[例(%)]375(4.4)337(5.1)260(5.0)214(4.5)130(3.8)3 636(4.1) 37≤~<39[例(%)]3 336(39.2)2 745(41.2)2 148(41.3)1 988(41.3)1 451(42.1)31 549(35.3) 39≤~<41[例(%)]4 183(49.2)3 165(47.4)2 487(47.8)2 348(48.8)1 718(49.9)46 763(52.4) ≥41[例(%)]544(6.4)384(5.8)268(5.1)226(4.7)123(3.6)6 580(7.4)本市户籍 [例(%)]3 143(36.9)2 254(37.8)1 728(33.2)2 300(47.8)848(24.6)32 560(36.5)产次 [例(%)] 一孩4 910(57.7)3 494(52.4)2 771(53.2)2 638(54.8)1 926(55.9)60 964(68.3) 两孩3 380(39.7)2 941(44.1)2 233(42.9)1 969(40.9)1 351(39.2)26 066(29.2) 三孩以上220(2.6)236(3.5)203(3.9)209(4.3)168(4.9)2 221(2.5)婴儿体重( x±s,g)3 358±4423 342±4413 338±4573 342±4443 335±432 <2 500[例(%)]292(2.6)329(3.0)315(2.6)275(2.8)223(2.4)2 506(2.8) 2 500≤~<4 000[例(%)]7 697(90.5)6 077(91.1)4 723(90.7)4 366(90.7)3 163(91.8)80 618(90.3) ≥4 000[例(%)]559(6.6)400(6.0)321(6.2)293(6.1)201(5.8)6 127(6.9)分娩方式 [例(%)] 剖宫产4 610(54.2)3 773(56.6)3 071(59.0)2 769(57.5)1 960(56.9)50 689(56.8) 产钳33(0.4)42(0.6)47(0.9)38(0.8)36(1.0)571(0.6) 顺产3 867(45.4)2 856(42.8)2 089(40.1)2 009(41.7)1 449(42.1)37 991(42.6)
2. 总剖宫产率:十一年间总剖宫产率先从62.2%降低至53.2%(2010—2015年,APC=-3.0%,P<0.05),之后略有上升,至59.0%(2015—2018年,APC=3.9%,P>0.05),然后处于平台期(2018—2020年,APC=-1.7%,P>0.05)(表2、图1);总体来看,降低最明显的指征是社会因素(316.6‰~92.0‰),平均每年下降13.6%,而上升最明显的是具有剖宫产史的瘢痕子宫(54.4‰~197.4‰),平均每年上升12.7%(表2、图1)。其他指征也有不同程度升降,客观指征如胎位异常平均每年下降3.7%(表2),可能由于瘢痕子宫作为第一指征,胎位异常作为第二指征未纳入统计所致,该指征在剔除瘢痕子宫后的首次剖宫产率、初产妇和经产妇剖宫产率中无明显变化(表3)。
表2 2010—2020年指征别剖宫产率(‰,每1 000例分娩)†
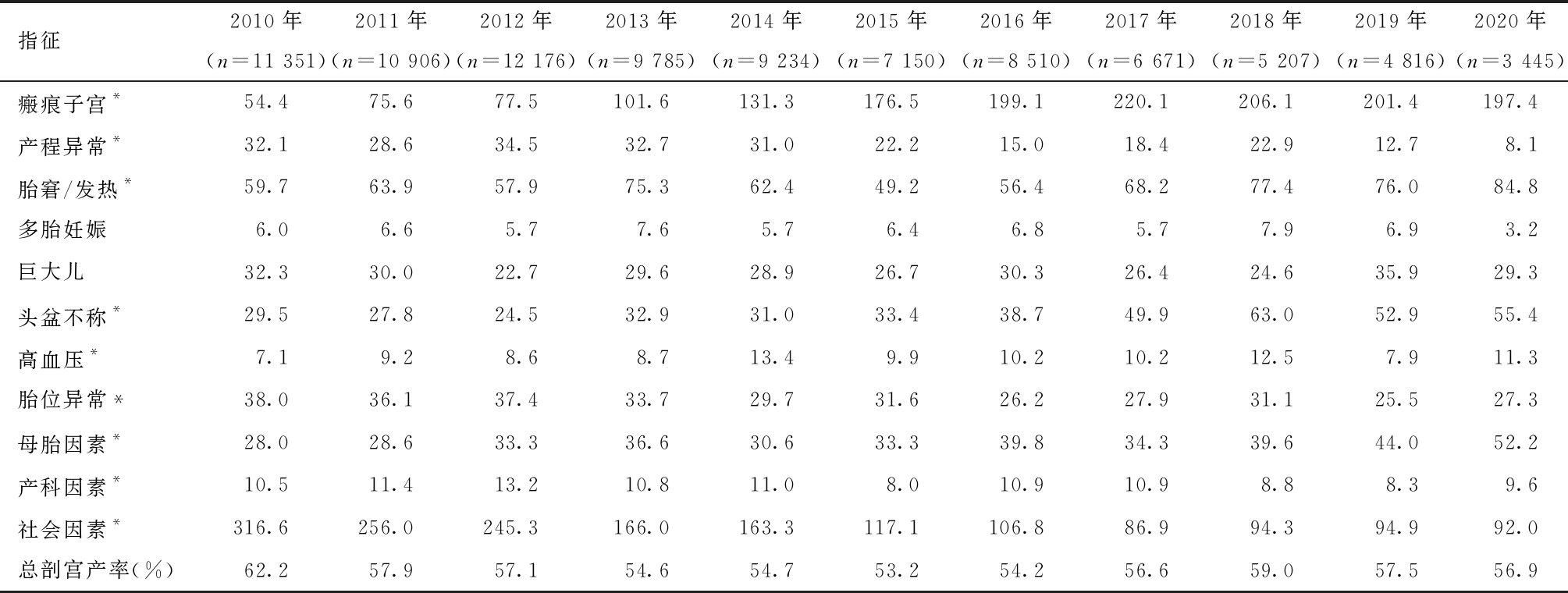
†剖宫产指征缺失659例;指征别剖宫产率随时间变化趋势,*P<0.05
指征2010年(n=11 351)2011年(n=10 906)2012年(n=12 176)2013年(n=9 785)2014年(n=9 234)2015年(n=7 150)2016年(n=8 510)2017年(n=6 671)2018年(n=5 207)2019年(n=4 816)2020年(n=3 445)瘢痕子宫*54.475.677.5101.6131.3176.5199.1220.1206.1201.4197.4产程异常*32.128.634.532.731.022.215.018.422.912.78.1胎窘/发热*59.763.957.975.362.4 49.256.468.277.476.084.8多胎妊娠6.06.65.77.65.76.46.85.77.96.93.2巨大儿32.330.022.729.628.926.730.326.424.635.929.3头盆不称*29.527.824.532.931.033.438.749.963.052.955.4高血压*7.19.2 8.68.713.49.910.210.212.57.911.3胎位异常*38.036.137.433.729.731.626.227.931.125.527.3母胎因素*28.028.633.336.630.633.339.834.339.644.052.2产科因素*10.511.413.210.811.08.010.910.98.8 8.39.6社会因素*316.6256.0245.3166.0163.3117.1106.886.994.394.992.0总剖宫产率(%)62.257.957.154.654.753.254.256.659.057.556.9
从不同时期看指征别剖宫产率的变化,由图1可看出,2010—2015年总剖宫产率呈下降趋势。由表3可看出,社会因素剖宫产每年下降17.1%(95% CI:-19.8%~-14.3%)而瘢痕子宫剖宫产每年增加25.9%(95% CI:19.9%~32.1%)以外,其他指征几乎无明显增减;2015年开始,头盆不称每年增加24.5%(95% CI:9.2%~42.0%),胎儿窘迫或发热每年增加16.7%(95% CI:4.4%~30.5%)是这段时期剖宫产率上升的主要原因;2018年以后的剖宫产率处于相对平稳且略有下降的趋势,其中产程异常的比例每年降低41.2%(95% CI:-60.1%~-13.3%),差异均有统计学意义。

图1 2010年2020年指征别剖宫产率(‰)
3. 首次剖宫产率:在既往无剖宫产史的77 511位女性中,剖宫产38 290例(49.4%)。从2010—2015年,剖宫产率每年下降6.4%(95% CI:-8.0%~-4.7%,P<0.05),之后每年上升2.2%,但差异无统计学意义(95% CI:-0.6%~5.1%,P>0.05)。见图2。
在首次剖宫产率下降期间,仅社会因素指征别剖宫产率下降幅度有统计学意义,平均每年降低15.1%(95% CI:-17.8%~-12.4%);2015年后头盆不称以及胎窘/发热年均增加10.5%(95% CI:4.0%~17.3%)和11.1%(95% CI:5.5%~16.9%)成为首次剖宫产率上升的主要因素,另有母胎因素的指征别剖宫产率平均每年上升8.6%(95% CI:1.6%~16.0%),产程异常平均每年降低11.5%(95% CI:-20.3%~-1.8%),见表3。
4. 初产妇剖宫产率:初产妇共60 964例,剖宫产34 854例(57.2%)。剖宫产率升降曲线与总剖宫产率相似,2010—2015年每年下降5.8%,差异有统计学意义,2016—2018年每年上升8.8%,之后每年下降2.4%,但差异无统计学意义。见图2。
与总剖宫产率类似,2015年以前初产妇的社会因素指征别剖宫产率以每年下降14.7%(95% CI:-17.2%~-12.2%)成为该时期剖宫产率下降的主要原因,2015年后头盆不称和胎窘/发热上升幅度较总剖宫产率更为明显,分别为每年上升33.7%(95% CI:20.7%~48.0%)和21.8%(95% CI:11.3%~33.4%),2018年以后则同样由于产程异常的减少,使整个初产妇剖宫产率呈微降趋势。见表3、图2。
5. 经产妇剖宫产率:既往无剖宫产史的经产妇共16 547例,剖宫产3 396例(20.5%)。剖宫产率呈持续下降状态,从2010年28.8%下降至2020年16.0%,每年下降6.1%(95% CI:-7.9%~-4.2%,P<0.05)。几乎所有指征均呈下降趋势,其中社会因素、产程异常和巨大儿指征别剖宫产率分别每年下降11.6%(95% CI:-12.9%~-10.3%)、8.8%(95% CI:-14.4%~-2.7%)和4.5%(95% CI:-8.3%~-0.6%),差异有统计学意义,见表3、图2。

图2 首次剖宫产率、初产妇剖宫产率及经产妇剖宫产率年度变化百分比
表3 指征别剖宫产率年度变化百分比(APC)

指征别剖宫产率随时间变化趋势,*P<0.05
指征总剖宫产率变化(%)全程下降期上升期微降期2010-20202010-20152015-20182018-2020首次剖宫产率变化(%)全程下降期上升期2010-20202010-20152015-2020初产妇剖宫产率变化(%)全程下降期上升期微降期2010-20202010-20152015-20182018-2020经产妇剖宫产率变化(%)全程(下降期)2010-2020瘢痕子宫12.7 *25.9 *5.6-2.1--------产程异常-9.9*-4.12.8-41.2 *-8.1 *-1.8-11.5 *-6.4 *-1.29.4-44.9 *-8.8 *胎窘/发热2.9 *-1.816.7 *4.85.1 *0.511.1 *7.5 *2.321.8 *3.5-1.7多胎妊娠-1.30.55.2-33.10.63.3-5.91.62.79.9-36.3-1.7巨大儿0.3-2.4-3.78.22.40.23.14.8 *1.61.78.6-4.5 *头盆不称9.4 *3.724.5 *-6.411.5 *6.510.5 *14.5 *7.033.7 *-10.40.6高血压2.58.47.6-5.54.411.20.96.5 *12.814.5-5.5-0.8胎位异常-3.7 *-4.50.1-6.6-1.7-2.0-1.7-0.6-2.15.1-5.9-3.0母胎因素5.3 *3.33.715.07.4 *5.98.6 *10.4 *7.48.914.4-3.0产科因素-2.6-4.22.54.6-0.6-1.9-0.3-1.2-1.3-0.212.0-0.3社会因素-13.6 *-17.1 *-8.4-1.2-11.6 *-15.1 *-4.0-9.4 *-14.7 *-3.1-2.0-11.6 *
讨论
产妇特征变化与生育政策的实施息息相关[14-15]。上海市自2014年3月起实施“单独两孩”政策,2016年1月起实施“全面两孩”政策[16],本研究发现,经产妇和高龄产妇比例在2016年、2017年和2018年明显上升,高龄带来的各类并发症比例也增加,以“母胎因素”、“妊娠期高血压疾病”为指征的剖宫产率均增加;同时,“瘢痕子宫”的指征别剖宫产率在这三年内上升并达到顶峰(220.1‰),使一部分产妇的分娩孕周由39~40+6周向37~38+6周提前,平均出生体重更轻,巨大儿发生率更低。
本研究的剖宫产率在2015年以前呈持续下降趋势,与上海市乃至全国同期数据一致[4,17];从两孩政策实施的2016年开始[5],剖宫产率一路上扬至2018年,直到2020年,下降依然不明显。分析可能与前期社会因素得到有效控制,后期瘢痕子宫比例上升速度过快,一举反超社会因素的下降速度所致。然而,瘢痕子宫比例自2016年起已无明显增加(199.1‰到197.4‰)。如果抛开瘢痕子宫看首次剖宫产率,尤其是单看初产妇剖宫产率,2016年依然是一个转折点,各指征别剖宫产率均不同程度上升,“头盆不称”甚至以平均每年33.7%的速度增长,“胎儿窘迫+发热”的上升速度也达每年21.8%。复旦大学妇产科医院的研究也显示2013—2016年瘢痕子宫(剖宫产史)和产前发热对提高剖宫产率的贡献最大,社会因素和产程异常对剖宫产率下降的贡献最大[18]。Barber等[13]发现剖宫产率增加的主力军来自主观指征如胎窘和产程停滞比例的上升,而客观指征如胎位异常和母胎因素变化不大,说明客观指征的发生率相对固定而主观指征更灵活、影响因素也更多,与本研究的结果一致。
瘢痕子宫上升过快,与前几十年积累的“社会因素”剖宫产不无关系。Morton等[19]发现澳大利亚前9年的缓慢上升的初次剖宫产率影响了后7年瘢痕子宫剖宫产比例的骤然上升。然而瘢痕子宫再次阴道试产(TOLAC)有1%的子宫破裂风险[20]和8%的Ⅲ~Ⅳ度会阴裂伤风险[21],比起说服产妇和医疗机构接受风险,更应该关口前移,控制首次剖宫产率。安徽省巢湖医院的数据同样提示,单胎头位初产妇和无瘢痕子宫的经产妇应该成为降低剖宫产率的重点监测人群[22]。
那么为何社会因素指征在下降,而其他主观指征上升如此明显?分析本研究结果,一是上海市女性初婚年龄和初育年龄一再推迟,而大龄生育女性,对怀孕和分娩常常抱有过高的期望,一旦产程中甚至临产前出现胎心监护异常,或者胎儿估重超过4 000 g,为确保“万无一失”,动辄以“胎监异常”、“头盆不称”或“巨大儿可能”为剖宫产指征终止妊娠;二是近年来医疗法律纠纷、伤医事件层出不穷[23],医疗从业者也乐于规避风险,对于Ⅱ类胎监,直接将继续观察产程的风险转嫁给剖宫产,于是充分试产的产妇越来越少,“产程异常”比例越来越低,“胎监异常”的比例越来越高。本研究发现,2018年以后仅产程异常指征别剖宫产率降低(22.9‰到8.1‰),但进一步控制剖宫产率,更应控制更高比例的剖宫产指征,如瘢痕子宫、社会因素、胎儿窘迫和头盆不称。研究显示,对低危产妇进行产程中连续胎心监护徒增了剖宫产率而并未改善围产儿结局[16],因此,越来越多的指南建议对无高危因素孕产妇采用间段胎心音听诊的方式,以减少不必要的人为干预[24]。另一方面,也可通过加强对产科医师和助产士的培训,提高对胎心监护图形的判断力,以减少对胎儿宫内窘迫的误判[25]。
本研究纳入样本量近9万例,因此,即便有些剖宫产指征发生率较低,十一年间的变化量差异仍有统计学意义;本研究时间跨度大,涵盖“独生子女/双独两孩”后期、“单独两孩”全程以及绝大部分“全面两孩”时期,由于生育政策对人群生育方式的影响往往延迟显现,更长的时间跨度可能对生育政策的理解更客观。
本研究有一定的局限性。由于全国以及上海市女性生育率逐年降低[26],且2020年由于COVID-19疫情防控需要,床位缩减,本妇幼专科医院分娩量下降尤其明显,可能造成一定的选择偏倚;本研究为上海市一所二级妇幼专科医院的单中心回顾性研究,结论可能不完全适用于其他地区的医疗机构。
剖宫产不仅增加本次妊娠母儿并发症的风险,还会增加今后妊娠流产、前置胎盘、胎盘植入、胎盘早剥等风险[27-28]。三胎时代已经到来,控制首次剖宫产率对后续妊娠的母婴安全尤为重要。本研究的结论提示,要降低剖宫产率,以下问题亟待解决:(1)提高舆论环境,媒体不再制造焦虑,妖魔化产痛或顺产后尿失禁,而是实事求是,将剖宫产和顺产的风险一起告诉大众,鼓励自然分娩,减少分娩恐惧[29];(2)继续推广无痛分娩、导乐、家庭化分娩,改善就医体验;(3)完善法制,不能唯结果论,从不良结局倒推医生行为上的瑕疵,对医生太过苛责,只会让医生面对风险过于保守;(4)提高助产人员、产房医师的业务水平,观察产程,既要能识别风险,也要能鉴别多种迷惑选项,做到心中有数,而不是一味手术终止妊娠。
1 Lumbiganon P,Laopaiboon M,Gülmezoglu AM,et al.Method of delivery and pregnancy outcomes in Asia:the WHO global survey on maternal and perinatal health 2007-08.Lancet,2010,375:490-499.
2 Rudey EL,Leal MDC,Rego G.Cesarean section rates in Brazil:Trend analysis using the Robson classification system.Medicine (Baltimore),2020,99:e19880.
3 Li HT,Luo S,Trasande L,et al.Geographic Variations and Temporal Trends in Cesarean Delivery Rates in China,2008-2014. JAMA,2017,317:69-76.
4 张家帅,程海东,张治萍,等.上海市剖宫产率及剖宫产指征调查分析.中国实用妇科与产科杂志,2019,35:325-329.
5 国务院.中共中央 国务院关于实施全面两孩政策改革完善计划生育服务管理的决定2015,http://www.gov.cn/gongbao/content/2016/content_5033853.htm.
6 国家卫生健康委.优化生育政策,改善人口结构——国家卫生健康委有关负责人就实施三孩生育政策答新华社记者问.2021,http://www.gov.cn/zhengce/2021-06/01/content_5614518.htm.
7 陈淑芳,张晨,陈焱,等.基于“二胎”再育趋势的产科安全影响因素分析及对策探讨.上海交通大学学报(医学版),2016,36:742-746.
8 Torloni MR,Betran AP,Souza JP,et al.Classifications for Cesarean Section:A Systematic Review.PLoS One,2011,6:e14566.
9 Leathersich SJ,Vogel JP,Tran TS,et al.Acute tocolysis for uterine tachysystole or suspected fetal distress.Cochrane Database Syst Rev,2018,7:CD009770.
10 Kim SY,Hong SY,Kwon DY,et al.Degree of intrapartum fever and associated factors:Three group analysis of no fever,borderline and overt fever.J Obstet Gynaecol Res,2021,47:1153-1163.
11 Araujo Júnior E,Peixoto AB,Zamarian AC,et al.Macrosomia.Best Pract Res Clin Obstet Gynaecol,2017,38:83-96.
12 Fischer B,Mitteroecker P.Covariation between human pelvis shape,stature,and head size alleviates the obstetric dilemma.Proc Natl Acad SciU S A,2015,112:5655-5560.
13 Barber E L,Lundsberg L S,Belanger K,et al.Indications Contributing to the Increasing Cesarean Delivery Rate.Obstet Gynecol,2011,118:29-38.
14 Wang E,Hesketh T.Large reductions in cesarean delivery rates in China:a qualitative study on delivery decision-making in the era of the two-child policy.BMC Pregnancy Childbirth,2017,17:405.
15 Zhang HX,Zhao YY,Wang YQ.Analysis of the Characteristics of Pregnancy and Delivery before and after Implementation of the Two-child Policy.Chin Med J (Engl),2018,131:37-42.
16 Kale I.Does continuous cardiotocography during labor cause excessive fetal distress diagnosis and unnecessary cesarean sections? J Matern Fetal Neonatal Med,2022,35:1017-1022.
17 侯磊,李光辉,邹丽颖,等.全国剖宫产率及剖宫产指征构成比调查的多中心研究.中华妇产科杂志,2014,49:728-735.
18 肖喜荣,李碧,顾蔚蓉,等.二孩政策背景下剖宫产率及剖宫产指征的变化.中华围产医学杂志,2018,21:39-45.
19 Morton R,Burton AE,Kumar P,et al.Cesarean delivery:Trend in indications over three decades within a major city hospital network.Acta Obstet Gynecol Scand,2020,99:909-916.
20 Wu C,McGee T.Ten years of uterine rupture in an Australian tertiary hospital.Aust N Z J Obstet Gynaecol,2021,61:862-869.
21 D′Souza JC,Monga A,Tincello DG.Risk factors for obstetric anal sphincter injuries at vaginal birth after caesarean:a retrospective cohort study.Int Urogynecol J,2019,30:1747-1753.
22 王菊霞,孙会芹,黄锟,等.基于Robson分类系统的医院剖宫产率变化及其产妇特征分析.中华流行病学杂志,2017,38:963-967.
23 Zhu L,Li L,Lang J.The attitudes towards defensive medicine among physicians of obstetrics and gynaecology in China:a questionnaire survey in a national congress.BMJ Open,2018,8:e019752.
24 Ayres-de-Campos D,Spong CY,Chandraharan E,et al.FIGO consensus guidelines on intrapartum fetal monitoring:Cardiotocography.Int J Gynecol Obstet,2015,131:13-24.
25 Kelly S,Redmond P,King S,et al.Training in the use of intrapartum electronic fetal monitoring with cardiotocography:systematic review and meta-analysis.BJOG,2021,128:1408-1419.
26 张孝栋,张雅璐,贾国平,等.中国低生育率研究进展:一个文献综述.人口与发展,2021,27:9-21.
27 Keag OE,Norman JE,Stock SJ.Long-term risks and benefits associated with cesarean delivery for mother,baby,and subsequent pregnancies:Systematic review and meta-analysis.PLoS Med,2018,15:e1002494.
28 Zeng C,Yang M,Ding Y,et al.Placenta accreta spectrum disorder trends in the context of the universal two-child policy in China and the risk of hysterectomy.Int J Gynecol Obstet,2018,140:312-318.
29 郑晓莉,张为远.我国剖宫产率降低的原因与思考.中国计划生育和妇产科,2019,11:19-21,37.