颈项透明层(nuchal translucency,NT)筛查是孕早期重要的超声筛查指标。NT增厚与染色体异常、结构畸形、遗传性疾病和不良妊娠结局等有关[1]。本研究回顾性分析2017年5月—2020年4月因NT≥2.5 mm在本院进行产前诊断的421例单胎病例,分析NT厚度与染色体异常、超声异常和妊娠结局的关系,为产前诊断中遗传咨询和预后评估提供更多的参考和依据。
对象与方法
1.研究对象:选取2017年5月—2020年4月在北京大学第一医院因NT≥2.5 mm而行产前诊断的421例单胎病例,其中绒毛膜活检242例,羊膜穿刺179例,根据NT厚度分为5组,分组情况见表1。孕妇年龄20~43岁,平均年龄(31.9 ± 4.3)岁。所有孕妇均符合穿刺标准,并签署知情同意书。取材标本进行染色体核型分析,部分病例同时行染色体微阵列检测(chromosomal microarray,CMA)。
表1 NT增厚孕妇分组情况

分组NT范围例数组12.5 mm≤NT<3.0 mm151组23.0 mm≤NT<3.5 mm93组33.5 mm≤NT<4.0mm49组4NT≥4.0 mm98组5颈部水囊瘤30合计NT增厚421
2.超声检测:(1)NT测量。孕妇于孕11~13+6周在本院进行NT超声检测,NT测量在正中矢状切面上进行,测量颈后皮下无回声区的最大厚度,重复测量3次,取最大值。(2)排畸超声筛查。孕妇于孕21~23+6周在本院进行排畸超声筛查。操作者按照头颅、 颜面部、脊柱(颈椎、胸椎、腰椎及骶尾部)、胸腔、腹部各脏器、四肢、胎盘、羊水等对胎儿进行系统筛查并测量相关数据。
3.产前诊断取材:(1)绒毛膜活检。妊娠11~13+6周,在超声引导下经腹绒毛穿刺,取绒毛组织10~15 mg。(2)羊膜腔穿刺。妊娠18~22+6周,在超声引导下行羊膜腔穿刺,取羊水20~25 mL。
4.染色体核型分析:将标本按常规方法双瓶培养,经消化、低渗、固定等步骤收获制片,显微镜阅片,计数20个分裂相,分析4个核型,如遇异常病例按照相关标准增加计数和分析数目。按照人类染色体命名的国际规则标准进行染色体核型描述诊断。
5.统计学分析:数据分析采用SPSS 19.0软件,计数资料以频数和百分率表示,采用趋势χ2检验和Fisher确切概率法。计量资料以![]() 表示,行t检验,以P<0.05为差异有统计学意义。
表示,行t检验,以P<0.05为差异有统计学意义。
结果
1.染色体异常检出情况:共检出染色体异常98例,异常率23.3%(98/421),其中数目异常93例,结构异常5例。各组中染色体异常率随NT厚度增加而升高,差异具有统计学意义。染色体异常分布情况见表2。
表2 各组染色体异常分布情况
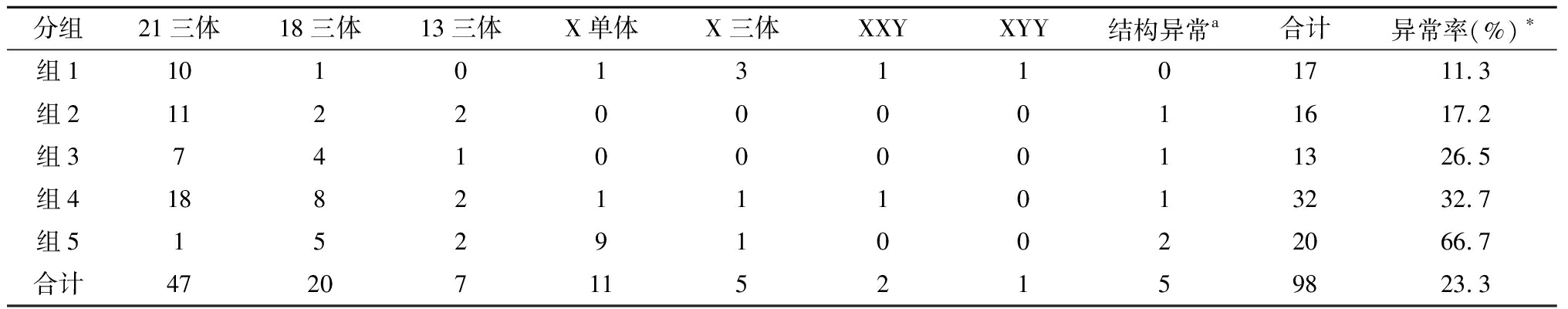
分组21三体18三体13三体X单体X三体XXYXYY结构异常a合计异常率(%)∗组11010131101711.3组21122000011617.2组3741000011326.5组41882111013232.7组5152910022066.7合计472071152159823.3
注:a含3例由CMA检测诊断的染色体微缺失、微重复;*P<0.05
NT临界增厚组(组1)与NT增厚组(组2~组5)染色体异常发生率分别为11.3%(17/151)和30.0%(81/270),经Fisher确切概率法比较,差异有统计学意义。
2.胎儿结构异常情况:421例孕妇中,排畸超声筛查发现结构异常51例,异常率12.1%(51/421),其中25例合并染色体异常,占49.0%,另26例未合并染色体异常,占51.0%。超声结构异常情况分布见表3。
表3 各组超声结构异常情况分布
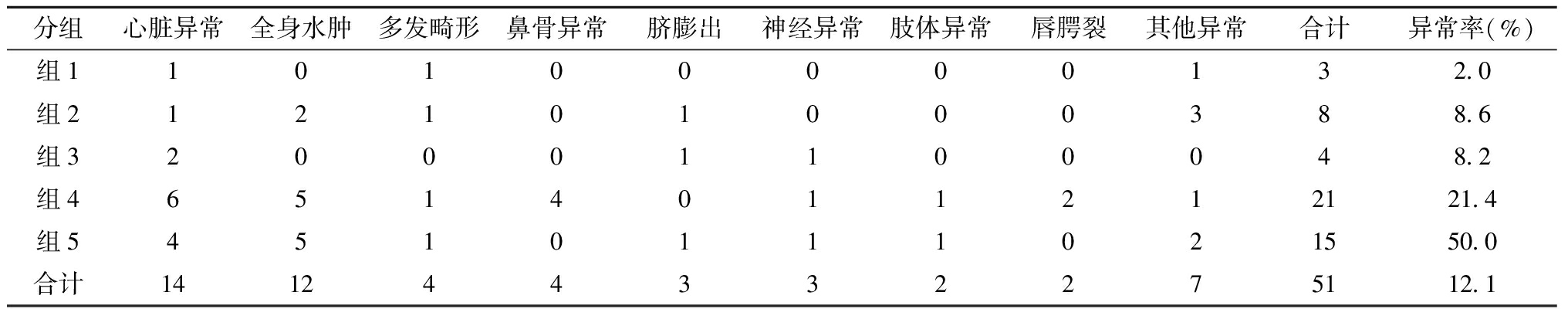
分组心脏异常全身水肿多发畸形鼻骨异常脐膨出神经异常肢体异常唇腭裂其他异常合计异常率(%)组110100000132.0组212101000388.6组320001100048.2组46514011212121.4组54510111021550.0合计141244332275112.1
3.妊娠结局分析:421例病例中,共131例终止妊娠,其中95例因染色体异常引产(25例合并超声结构异常),23例因超声结构异常引产(未合并染色体异常),6例胎停育,4例自然流产,3例自行终止。
合计出生胎儿290例,其中1例出生后夭折(脊柱裂、外生殖器异常,排除染色体异常),2例为结构异常胎儿(均排除染色体异常,出生后手术治疗),3例为产前诊断中已知的染色体异常胎儿(1例X单体和2例X三体),余284例新生儿排除染色体或结构异常,生后三个月随访未见异常,总正常存活率67.5%(284/421),不良妊娠结局率32.5%(137/421)。胎儿存活率随NT增厚而下降,各组间有明显统计学差异。妊娠结局情况见表4。
表4 各组妊娠结局情况
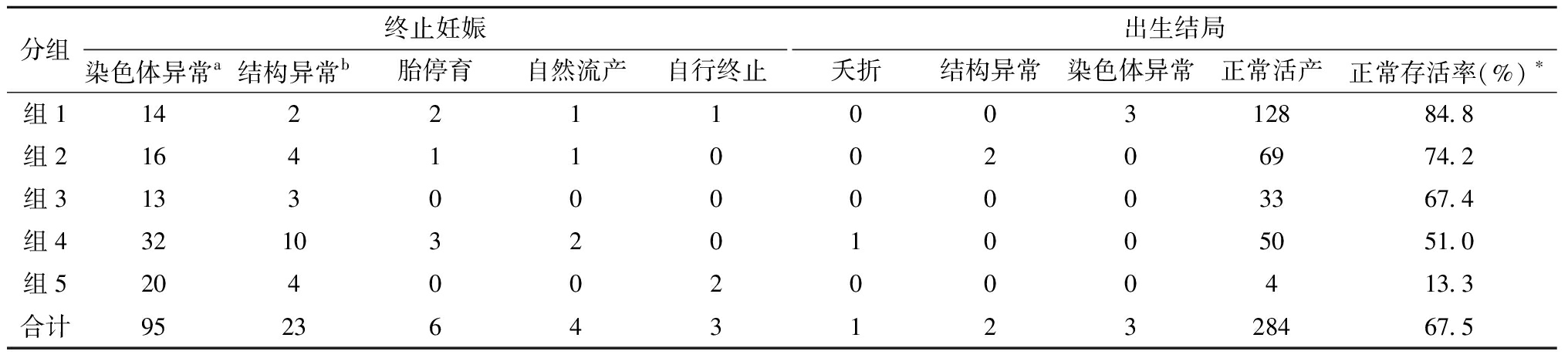
分组终止妊娠染色体异常a结构异常b胎停育自然流产自行终止出生结局夭折结构异常染色体异常正常活产正常存活率(%)∗组114221100312884.8组21641100206974.2组31330000003367.4组432103201005051.0组5204002000413.3合计952364312328467.5
注:a含25例超声异常胎儿;b不含染色体异常胎儿;*P<0.05
4.排除染色体或结构异常胎儿妊娠结局分析:本研究中,共有297例NT增厚胎儿产前诊断未合并染色体或结构异常,占总体的70.6%(297/421),其中正常活产284例,正常存活率95.6%(284/297)。排除染色体或结构异常胎儿随NT厚度升高,占比逐渐降低,各组间正常存活率见表5。
表5 排除染色体或结构异常胎儿的妊娠结局情况
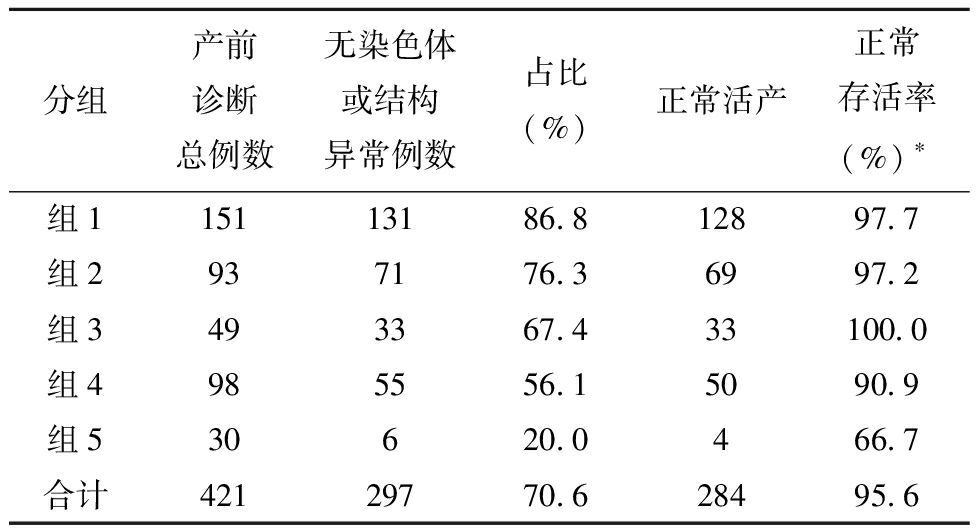
分组产前诊断总例数无染色体或结构异常例数占比(%)正常活产正常存活率(%)∗组115113186.812897.7组2937176.36997.2组3493367.433100.0组4985556.15090.9组530620.0466.7合计42129770.628495.6
注:*P<0.05
讨论
1.染色体异常:在产前诊断中,NT大于2.5 mm的发生率约为2.3%,随着NT厚度的增加,染色体异常率显著增高[2]。本研究的421例NT增厚病例中,染色体异常98例,包含数目异常93例和结构异常5例,异常率23.3%,与其他中心报道的NT增厚胎儿染色体异常率基本相同[3-5]。根据NT厚度不同又细分为5组,染色体异常率分别为11.3%、17.2%、26.5%、32.7%和66.7%,可见随NT厚度的增加染色体异常率显著升高。国外报道,在96 127例单胎病例中,NT≤3.4 mm、3.5~4.4 mm、4.5~5.4 mm、5.5~6.4 mm和NT≥6.5 mm组中,染色体异常发生率分别为0.3%、21.1%、33.3%、50.5%和64.5%[6]。国内研究发现,在NT2.5~2.9 mm、3.0~3.4 mm、3.5~4.4 mm、NT≥4.5 mm和颈部水囊瘤组中,染色体异常率分别为9.1%、18.0%、17.5%、43.6%和40.0%[3]。由于NT分组不同,各组胎儿数量和构成比例不同,各中心异常率略有差异,但都随NT增厚,染色体异常率逐渐增高。
NT厚度不同,染色体异常种类分布也有差别。NT<4.5 mm时,染色体异常以21-三体为主,当NT超过4.5 mm时,以13-三体、18-三体和X单体为主[7]。在本研究组1~组3中,以21-三体为主;在组4中,21-三体数量最多,18-三体亦明显增加;而在组5中,以18-三体、13-三体和X单体为主。异常结果分布与文献报道相似,随NT厚度增加,染色体病种类发生变化,临床中值得关注。
2.超声结果异常:孕期超声提示NT增厚,除染色体异常外,还与胎儿结构畸形有关[8]。本研究中发现51例超声结构异常,NT增厚合并超声结构异常率为12.1%(51/421),除2例出生后手术治疗外,其余均引产或流产。在结构畸形中,心脏异常和胎儿全身水肿数量最多,NT增厚多与颈静脉淋巴管阻塞有关,严重阻塞可引起全身水肿,而淋巴液在胸腔内的大量聚集可导致心脏血液回流受阻,影响胎儿早期心脏结构发育[9-10],心室发育不良、室间隔缺损等多种心脏畸形均可伴有NT增厚的表现[11]。即使染色体正常,NT增厚胎儿仍需注意超声筛查,必要时可在孕中期增加胎儿超声心动检查。
3.预后分析:NT增厚胎儿的预后是遗传咨询面临的关键问题。本研究中,NT增厚胎儿32.6%(137/421)预后不良,而染色体核型正常的NT增厚胎儿,不良妊娠结局率仍高达12.9%(42/326),以结构畸形为主,这可能与染色体一些微小变异有关,传统核型分析容易漏诊,可增加分子诊断技术辅助检测。本研究部分病例同时进行了CMA检测,检出核型正常但存在染色体微重复或微缺失胎儿3例,其中2例存在超声异常表现。虽然样本量较小,但结合文献报道,在核型正常但超声异常的胎儿中,CMA检测可以提高异常检出率,在临床中具有重要的应用价值[12-14]。
此外,在排除染色体或结构异常的胎儿中,妊娠结局良好,新生儿正常存活率95.6%(284/297),组1~组5分别为97.0%、97.2%、100.0%、91.0%和66.7%。可见在组1~组3(2.5 mm≤NT<4.0 mm)中,单纯NT增厚大多预后良好。第5组(水囊瘤组)由于样本较少,且有2例孕妇绒穿后自行终止,胎儿是否存在结构异常未知,可能影响数据的准确性。据文献报道,排除染色体或结构异常的单纯NT增厚胎儿,大多预后良好[15-16],与本文结论一致。
4.NT临界增厚:临床上通常将NT 2.5~3.0 mm定义为NT临界增厚,这部分胎儿数量多,相对棘手。本研究中,NT临界增厚组(组1)占比达35.9%(151/421),染色体异常率和结构异常率均显著低于NT增厚组(组2~组5),不良妊娠结局也明显降低。尤其在排除染色体或结构异常的胎儿中,97.7%预后良好。这说明,对于NT临界增厚的孕妇,介入性产前诊断非常必要,排除染色体或结构异常,对于预后的评估有重要价值。
5.总结:NT增厚是一个无创而敏感的早孕期产前筛查指标,随着NT厚度的增加,染色体异常率显著增加,是介入性产前诊断的重要指征之一;NT增厚合并结构异常率较高,排除染色体异常外,孕期仍需注重超声检查,发现结构异常者不良妊娠结局率升高;而对于排除染色体或结构异常的单纯NT增厚胎儿,多预后良好,但仍存在胎停育或流产等风险,临床工作中应充分交代,定期评估。
1 Nicolaides KH.Nuchal translucency and other first-trimester sonographic markers of chromosomal abnormalities.Am J Obstet Gynecol,2004,191:45-67.
2 Nicolaides KH,Heath V,Cicero S.Increased fetal nuchal translucency at 11-14 weeks.Prenat Diagn,2002,22:308-315.
3 赵欣荣,王彦林,范阳阳,等.胎儿颈项透明层增厚的临床咨询及预后分析.上海交通大学学报(医学版),2018,38:529-532.
4 郑文婷,尹志军,梁映亮,等.198例颈部透明层增厚胎儿的染色体核型分析.中国优生与遗传杂志,2017,25:54-55,83.
5 王游声,张亿聪,张琪,等.胎儿颈项透明层增厚的产前诊断结果分析.中华医学遗传学杂志,2022,39:248-250.
6 Snijders RJ,Noble P,Sebire N,et al.UK multicentre project on assessment of risk of trisomy 21 by maternal age and fetal nuchal-translucency thickness at 10-14 weeks of gestation.Fetal Medicine Foundation First Trimester Screening Group.Lancet,1998,352:343-346.
7 Sharifzadeh M,Adibi A,Kazemi K,et al.Normal reference range of fetal nuchal translucency thickness in pregnant women in the first trimester,one center study.J Res Med Sci,2015,20:969-973.
8 Lichtenbelt KD,Diemel BD,Koster MP,et al.Detection of fetal chromosomal anomalies:does nuchal translucency measurement have added value in the era of non-invasive prenatal testing.Prenat Diagn,2015,35:663-668.
9 郑烨,勇强,张蕾,等.胎儿颈项透明层测值与妊娠不良结局的相关性分析.中国超声医学杂志,2019,35:43-45.
10 王桂民,刘晓英,张辉.早期超声检测胎儿颈项透明层厚度在胎儿心脏畸形及染色体异常诊断中的应用及相关性.中国优生与遗传杂志,2019,27:870-872.
11 Shamshirsaz AA,Salmanian B,Ravangard SF,et al.Nuchal translucency and cardiac abnormalities in euploid singleton pregnancies.J Matern Fetal Neonatal Med,2014,27:495-499.
12 罗彩群,刘洋,郝颖,等.339例核型正常的颈项透明层增厚胎儿的染色体微阵列分析.中华围产医学杂志,2019,22:581-586.
13 杨鑫,符芳,李茹,等.染色体微阵列分析在核型正常的颈项透明层增厚胎儿中的应用.中华医学遗传学杂志,2015,32:370-374.
14 Cicatiello R,Pignataro P,Izzo A,et al.Chromosomal microarray analysis versus karyotyping in fetuses with increased nuchal translucency.Med Sci(Basel),2019,7.
15 Baken L,Benoit B,Koning A,et al.First-trimester crown-rump length and embryonic volume of fetuses with structural congenital abnormalities measured in virtual reality:An observational study.Biomed Res Int,2017,2017:1953076.
16 Spaggiari E,Czerkiewicz I,Sault C,et al.Impact of including or removing nuchal translucency measurement on the detection and false-positive rates of first-trimester down syndrome screening.Fetal Diagn Ther,2016,40:214-218.