子宫肌瘤是女性常见的妇科疾病之一,目前手术仍是主要的治疗手段[1]。当前,由于国内妇女生育年龄推迟,高龄产妇的增加,合并子宫肌瘤手术史的患者越来越多,由此带来一系列的问题,如胎盘异常、子宫破裂等[2]。基于此,正确选择手术方式并不断提高手术技巧,更好的保护生育力已成为所有妇科医生的新课题。本研究选取本院224例处于生育年龄的子宫肌瘤患者,比较腹腔镜与开腹子宫肌瘤核出术围手术期一般情况及各指标,分析手术方式的影响因素,以期更好保护女性生育力。
资料与方法
1.临床资料:选择2015—2020年入住本院的224例有生育要求的子宫肌瘤患者,按手术方式不同分为开腹组和腹腔镜组,开腹组病人共115例,腹腔镜组109例。纳入标准为(1)符合《2017年子宫肌瘤的诊治中国专家共识》[1]中的子宫肌瘤诊断标准,有手术指征; (2)年龄位于20~45岁女性;(3)行腹腔镜或开腹子宫肌瘤核出术;(4)签署知情同意书。排除标准为(1)已绝经女性;(2)已婚已育,无生育要求。
2. 方法:(1)腹腔镜组。采用全麻,麻醉满意后,患者取仰卧位或截石位,碘酒及酒精常规消毒腹部,有性生活者碘伏消毒会阴及阴道,铺无菌巾。取脐轮切口,长约1 cm。气腹后置入10 mm Troca,置腹腔镜入腹腔,分别用10 mm、5 mm Trocar刺穿左下腹部和右下腹部,放置腹腔镜器械。根据不同类型的肌瘤选择不同的方法切除,如为肌壁间肌瘤,则先用垂体后叶素6 U加生理盐水100 mL稀释(若合并高血压、哮喘等,选用10 U缩宫素加生理盐水20 mL稀释),注入肌瘤与肌壁交界处,接着用电钩切开肌瘤表面处浆肌层,完整核除肌瘤结节,然后缝合关闭瘤腔;如为带蒂浆膜下肌瘤,则用电钩切断蒂部,断端电凝止血,必要时缝合。如术中穿透子宫内膜层,予2-0可吸收线连续缝合黏膜层,后关闭瘤腔。(2)开腹组。采用联合阻滞麻醉或全麻,在患者下腹部正中脐耻之间,做一个纵行切口或耻骨联合上2横指做一横行切口,经腹行子宫肌瘤核除术。
3. 观察指标:观察两组患者一般情况的差异,包括年龄、术前血红蛋白、肌瘤最大直径、数目、手术时间、出血量、术后发热温度、发热持续时间和住院天数等的差异。
4. 统计学处理:采用SPSS 25.0统计软件,计量资料用均数±标准差表示,采用t检验;计数资料采用χ2检验。应用Logistic回归分析年龄、肌瘤数目、最大肌瘤尺寸、婚姻史及产次等因素对手术方式的影响,P<0.05表示差异有统计学意义。
结果
1.两组基本情况比较:两组患者术前血红蛋白,开腹组为(122.6±15.7)g/L,腹腔镜组为(119.4±12.7)g/L,组间差异无统计学意义。开腹组的年龄明显低于腹腔镜组(P<0.05),腹腔镜组最大肌瘤直径为4~15 cm,其中大于10 cm者为4例,分别为10.2 cm,10.9 cm,13 cm及15 cm,这4例手术者均具有主任医师职称,开腹组的肌瘤数目及肌瘤最大直径均明显大于腹腔镜组(P<0.05)。见表1。
表1 开腹组和腹腔镜组基本情况

组别例数年龄(岁)肌瘤数目(个)肌瘤最大直径(cm)术前血红蛋白(g/L)腹腔镜组10937.3±5.0∗1.6±1.2∗7.1±1.7∗119.4±12.7开腹组 11535.0±4.64.1±4.48.6±3.4122.6±15.7
与开腹组比较,*P<0.05
2.两组围手术期数据比较:开腹组手术时间略低于腹腔镜组,但组间差异无统计学意义。腹腔镜组在出血量、术后发热及住院时长上均优于开腹组,术后发热最高温度明显低于开腹组,组间差异均有统计学意义。但腹腔镜组中4例肌瘤直径大于10 cm,手术时间最短为150 min,最长210 min,出血量3例为200 mL,1例为400 mL。见表2。
表2 开腹组和腹腔镜组围手术期数据对比

组别例数手术时间(min)出血量(mL)术后住院时间(d)术后发热天数(d)术后发热最高温度(℃)腹腔镜组109117.5±43.281.3±122.8∗5.5±1.6∗1.7±0.9∗37.7±0.3∗开腹组115110.1±51.9131.5±185.66.1±2.12.2±1.137.9±0.4
与开腹组比较,*P<0.05
3.两组手术方式的影响因素研究:年龄、肌瘤数目、最大肌瘤尺寸是手术方式选择的影响因素(P<0.05),而是否结婚及产次对手术方式的选择无影响。见表3。
表3 腹腔镜组与开腹组手术方式的影响因素
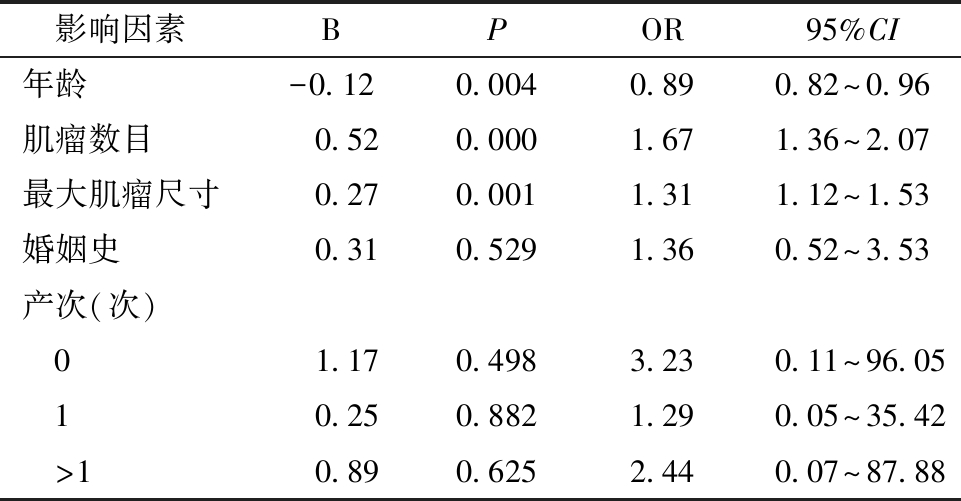
影响因素BPOR95%CI年龄-0.120.0040.890.82~0.96肌瘤数目 0.520.0001.671.36~2.07最大肌瘤尺寸 0.270.0011.311.12~1.53婚姻史 0.310.5291.360.52~3.53产次(次) 0 1.170.4983.230.11~96.05 1 0.250.8821.290.05~35.42 >1 0.890.6252.440.07~87.88
4.随访:在随访病例中,仅12例患者在子宫肌瘤核出术后完成生育,患者年龄位于33~42岁。其中自然分娩1例,为自然临产,分娩过程顺利,此患者为开腹肌瘤核出,术中为2枚肌壁间外凸肌瘤,最大直径5 cm,术后避孕2年。另11例均为剖宫产终止妊娠。手术指征除1例为羊水过少外,其余为瘢痕子宫,终止妊娠孕周为37~39周,孕晚期及分娩过程无子宫破裂发生。
讨论
子宫肌瘤的好发年龄为30~50岁,手术仍然是子宫肌瘤的主要治疗方法。对于腹腔镜子宫肌瘤核出术,大量的研究[3]都证实了其具有创伤小、恢复快,出血少,住院时间短,并发症少等优势,在本研究中同样得出腹腔镜下子宫肌瘤核出术在出血量、术后发热及住院时长上均明显优于开腹组的结论。
随着腹腔镜操作技术的进步,腹腔镜肌瘤核出的适应症也在逐渐扩宽。在2008年张庆霞等[4]的研究中将腹腔镜下肌瘤核出的适应症定义为:(1)浆膜下或阔韧带子宫肌瘤;(2)≤3个中等大小(≤6 cm)的肌壁间子宫肌瘤;(3)直径7~10 cm单发肌壁间子宫肌瘤。而对于肌瘤直径>10 cm的肌壁间肌瘤或数量在4个以上或靠近黏膜下的肌瘤、宫颈肌瘤的患者多被认为是腹腔镜手术的禁忌症。《子宫肌瘤诊治专家共识(2017年)》[1]中指出对于肌瘤数目较多,肌瘤直径大(如>10 cm)等宜选择开腹手术。这里不再对肌瘤数目做出明确规定,手术方式的选择多取决于术者的手术操作技术和经验,以及患者的自身条件。本研究中肌瘤数目及肌瘤大小仍为手术方式选择的重要影响因素,腹腔镜组患者肌瘤数目及肌瘤最大直径明显小于开腹组,但腹腔镜组仍有4个病例肌瘤直径大于10 cm,其中肌瘤直径最大为15 cm,这4例中手术操作者均为主任医师级别,从业时间长,手术经验丰富,手术时间为150~210 min不等,出血量在200~400 mL之间,均明显多于平均水平。由此,手术方式选择除了受肌瘤大小、数目等影响以外,还和术者的经验、操作技术相关。
考虑自然受孕能力随年龄增长逐步降低,40岁以后下降更为迅速,当患者年龄达到46岁左右时,自然妊娠率基本趋于0[5] ,因此,本研究选取20~45岁女性作为研究对象。在本研究中,年龄是手术方式的影响因素之一,腹腔镜组的患者的年龄明显大于开腹组,似乎年龄越大,更倾向于选择腹腔镜手术。究其原因,可能术者考虑患者随年龄增长已无生育需求,手术后妊娠及子宫破裂风险较低,故选择腹腔镜子宫肌瘤核出手术。但在本研究有限的随访数据中,发现目前仅有极少数患者已完成生育,这些患者年龄位于33~42岁之间,明显高于最佳生育年龄23~30岁。说明女性生育年龄有推迟的趋势,而且随着二胎/三胎政策的放开,很多已处于高龄的女性也开始考虑生育二胎,这对妇科医生提出了新的挑战:对于处于生育年龄的患者,要慎重选择手术方式,提高手术技巧,以降低子宫肌瘤核出术后再妊娠风险。
子宫肌瘤核出术后再妊娠会带来一系列问题,包括胎盘异常、瘢痕子宫破裂等。有研究提示子宫肌瘤核出术后患者发生子宫破裂的风险腹腔镜组明显高于开腹组[6]。为了降低腹腔镜下肌瘤核出术后病人再妊娠风险,作为妇科医生,势必要提高腹腔镜手术技巧,缩短手术时间,减少出血量,快速缝合子宫肌层并最大限度恢复子宫正常解剖,以更有效达到患者生育力保护目的。目前确实有相关研究显示[7-8],迅速缝合子宫肌层,缝合时使肌层对合整齐,分层缝合,不留死腔,减少肌壁间血肿的发生,均可以改善子宫切口的愈合。本研究中,对于术中穿透子宫内膜层的患者,均予2-0可吸收线连续缝合黏膜层,其余患者根据肌瘤的类别分别采取单层缝合或多层缝合。在有限的随访病例中,仅1例患者为孕足月自然分娩,产程顺利,此患者为开腹肌瘤核出,术中为2枚肌壁间外凸肌瘤,最大直径5 cm,术后避孕2年;其余有妊娠结局的患者均为剖宫产分娩,但所有病例在妊娠期及分娩期均未发生子宫破裂。
总之,腹腔镜肌瘤核出术比开腹肌瘤核出术对于患者围手术期恢复及降低术后并发症有明显优势,年龄、肌瘤的数目及肌瘤大小是影响手术方式选择的重要因素。生育年龄后移逐渐呈现全球化趋势,需要更加关注患者的生育力保护,这对妇科医生提出了更高要求,必须严格掌握手术指征,正确选择手术方式,不断提高手术技巧,最大限度地改善子宫切口愈合,降低术后再妊娠风险。
1 子宫肌瘤的诊治中国专家共识专家组.子宫肌瘤的诊治中国专家共识.中华妇产科杂志,2017,52:793-800.
2 乔杰.高龄女性不孕诊治指南.中华生殖与避孕杂志,2017,37:87-100.
3 Buckley VA,Nesbitt-Hawes EM,Atkinson P,et al.Laparoscopic myomectomy: clinical outcomes and comparative evidence.J Minim Invasive Gynecol,2015,22:11-25.
4 张庆霞,朱兰,刘珠凤,等.开腹与微创子宫肌瘤剔除术临床结局分析.2008,24:278-281.
5 Johnson JA,Tough S.No-271-Delayed Child-Bearing.J Obstet Gynaecol Can,2017,39:e500-e515.
6 Gil Y,Badeghiesh A,Suarthana E,et al.Risk of uterine rupture after myomectomy by laparoscopy or laparotomy.J Gynecol Obstet Hum Reprod,2020,49:101843.
7 夏晓梦,方小玲.子宫肌瘤手术的相关策略与妊娠结局.实用妇产科杂志,2017,33:254-256.
8 杨清.妇科手术后避孕注意事项与生育策略.中国计划生育和妇产科,2019,11:24-26.